Кишечная палочка и холецистите
Бактериальная инфекция
Бактериальная инфекция – один из важнейших этиологических факторов хронического бескаменного холецистита. Источниками инфекции могут быть заболевания носоглотки и придаточных пазух носа (хронические тонзиллиты, синуситы); полости рта (стоматиты, гингивиты, пародонтоз); системы мочевыделения (циститы, пиелонефриты); половой системы (простатиты, уретриты); гинекологические заболевания (аднекситы, эндометриты); инфекционные заболевания кишечника; вирусные поражения печени.
Инфекция проникает в желчный пузырь тремя путями:
- гематогенным (из большого круга кровообращения по печеночной артерии, от которой отходит пузырная артерия);
- восходящим (из кишечника); проникновению инфекции этим путем способствует недостаточность сфинктера Одди, желудочная гипосекреция, синдромы мальдигестии и мальабсорбции);
- лимфогенным (по лимфатическим путям из кишечника, половой сферы, печеночных и внугрипеченочных путей).
Наиболее частыми возбудителями, вызывающими хронический холецистит, являются кишечная палочка и энтерококк (преимущественно при восходящем пути инфицирования желчного пузыря); стафилококки и стрептококки (при гематогенном и лимфатическом путях проникновения инфекции); очень редко протей, палочки брюшного тифа и паратифа, дрожжевые грибки. В 10% случаев причиной хронического холецистита являются вирусы гепатита В и С, о чем свидетельствуют клинические наблюдения и данные морфологического исследования желчного пузыря, подтверждающие возможность развития хронического холецистита после перенесенного острого вирусного гепатита В и С. Довольно часто причиной хронического бескаменного холецистита является проникновение в желчный пузырь смешанной микрофлоры.
 [1], [2], [3]
[1], [2], [3]
Паразитарная инвазия
Некоторые исследователи указывают на возможную роль описторхоза в развитии хронического бескаменного холецистита. Описторхозом могут поражаться как желчный пузырь, так и печеночная ткань с развитием внутрипеченочного холестаза и реактивного воспаления. В редких случаях причиной хронического бескаменного холецистита является аскаридоз.
До сих пор нет единого мнения о роли лямблий в развитии хронического бескаменного холецистита. А. Л. Мясников, Н. Л. Дехкан-Ходжаева считали лямблиоз возможной причиной хронического бескаменного холецистита. Считают, что лямблионосительство – это заболевание, протекающее на субклиническом уровне. Лямблии могут вызывать снижение защитных сил организма, функциональные нарушения желчевыводящих путей, в 4-5 раз увеличивают патогенные свойства кишечной палочки. Многие исследователи считают, что роль лямблий в этиологии хронического холецистита сомнительна, так как лямблии в желчи не могут существовать долго, они погибают. Не исключено, что лямблии, обнаруженные в пузырной и печеночной желчи, происходят из двенадцатиперстной кишки. Считают, что лямблиозного холецистита не существует. Убедительных морфологических данных о проникновении лямблий в стенку желчного пузыря нет, и это является главным аргументом против лямблиозного холецистита.
Но это не означает, что лямблии совершенно не играют роли в развитии хронического бескаменного холецистита. Вероятно, более правильно считать, что лямблии способствуют развитию хронического холецистита.
Дуоденобилиарный рефлюкс
Дуоденобилиарный рефлюкс развивается при хроническом дуоденальном стазе с повышением давления в 12-перстной кишке, недостаточности сфинктера Одди, хроническом панкреатите. При развитии дуоденобилиарного рефлюкса происходит заброс дуоденального содержимого с активированными панкреатическими ферментами, что приводит к развитию небактериального «ферментативного», «химического» холецистита.
Кроме того, дуоденобилиарный рефлюкс способствует застою желчи и проникновению инфекции в желчный пузырь.
 [4], [5], [6], [7], [8], [9], [10], [11]
[4], [5], [6], [7], [8], [9], [10], [11]
Аллергия
Известно, что пищевые и бактериальные аллергены могут вызвать развитие хронического холецистита, что подтверждается морфологически обнаружением в стенке желчного пузыря признаков воспаления и эозинофилов при отсутствии в то же время бактериальной инфекции (токсико-аллергический холецистит).
 [12], [13], [14]
[12], [13], [14]
Хронические воспалительные заболевания органов пищеварения
Хронические гепатиты, циррозы печени, хронические заболевания кишечника, поджелудочной железы очень часто осложняются развитием хронического холецистита, т. к. способствуют во-первых, проникновению в желчный пузырь инфекции, во-вторых, включению патогенетических факторов хронического холецистита. Особенно важную роль играют заболевания холедохо-дуоденопанкреатической зоны.
 [15], [16], [17], [18], [19], [20], [21], [22], [23]
[15], [16], [17], [18], [19], [20], [21], [22], [23]
Острый холецистит
Перенесенный ранее острый холецистит может в ряде случаев приводить в дальнейшем к развитию хронического холецистита.
 [24], [25], [26]
[24], [25], [26]
Предрасполагающие факторы
Развитию хронического холецистита способствуют следующие факторы:
- Застой желчи, что может быть обусловлено:
- дискинезиями желчевыводящих путей, в первую очередь, гипомоторно-гипотоническим вариантом;
- ожирением и беременностью (при этих состояниях повышается внутрибрюшное давление и усложняется отток желчи из желчного пузыря);
- психоэмоциональными стрессовыми ситуациями (при этом развиваются дискинезии желчевыводящих путей);
- нарушением режима питания (прием пищи способствует опорожнению желчного пузыря, редкие приемы пищи предрасполагают к застою желчи в пузыре); злоупотребление жирной и жареной пищей вызывает спазмы сфинктеров Одди и Люткенса и гипертоническую дискинезию желчевыводящих путей;
- отсутствием или недостаточным содержанием в пище растительной клетчатки (грубых волокон), которые, как известно, способствуют разжижению желчи и опорожнению желчного пузыря;
- гипокинезией;
- врожденными аномалиями желчного пузыря.
- Рефлекторные влияния со стороны органов брюшной полости при развитии в них воспалительного процесса (хронический панкреатит, колит, гастрит, язвенная болезнь и др.). Это ведет к развитию дискинезии желчевыводящих путей и застою желчи в желчном пузыре.
- Дисбактериоз кишечника. При дисбактериозе кишечника создаются благоприятные условия для проникновения инфекции восходящим путем в желчный пузырь.
- Нарушения обмена веществ, способствующие изменению физико-химических свойств и состава желчи (ожирение, сахарный диабет, гиперлипопротеинемии, подагра и др.).
- Наследственная отягощенность в отношении хронического холецистита.
Источник
Холецистит – это воспаление желчного пузыря. Сопровождается нарушением работы желчевыводящей системы и выраженным застоем желчи. Статистически составляет 10-12% случаев среди заболеваний органов пищеварительной системы и чаще всего проявляется у лиц женского пола в возрасте после 40 лет.
Диагностикой и лечением этого заболевания занимается гастроэнтеролог.
Холецистит – что это за болезнь?
Если желчь длительное время лишена естественного оттока, она застаивается и воздействует на эпителий внутренних стенок, нарушая его барьерную функцию. В результате патогенные микроорганизмы легко проникают в полость органа, начинают активно размножаться и вырабатывать токсины, которые вызывают местное повышение уровня гистаминов. Возникает воспалительный процесс с отеком и болевым синдромом. Повышенная активность лейкоцитов в зоне поражения приводит к появлению гнойных и даже гангренозных изменений в тканях, которые в отсутствии лечения распространяются на более глубокие слои желчного пузыря и прилегающие органы.
Причины заболевания
Основная причина патологии – инфекционное поражение и нарушение оттока желчи. В роли патогенного возбудителя выступают стафилококк, стрептококк, кишечная палочка, вирусы гепатита, лямблии и даже круглые черви. Они проникают в область желчного пузыря через кровь и лимфу, провоцируя воспаление.
Нарушения желчного оттока могут вызвать:
- желчнокаменная болезнь (у взрослых сопровождает холецистит в 80-95% случаев);
- дискинезия желчевыводящих путей – ослабление эвакуаторной функции желчного пузыря;
- дислипидемии (нарушения жирового обмена);
- аномалии строения и различные новообразования, которые затрудняют дренаж желчи – кисты, опухоли, рубцы, сужения и искривления протоков;
- дисфункция клапанов;
- дисхолия – изменение состава желчи с увеличением ее вязкости;
- злоупотребление алкоголем и курением — провоцируют спазм и дискинезию ЖВП;
- гормональные изменения — снижают тонус гладкой мускулатуры.
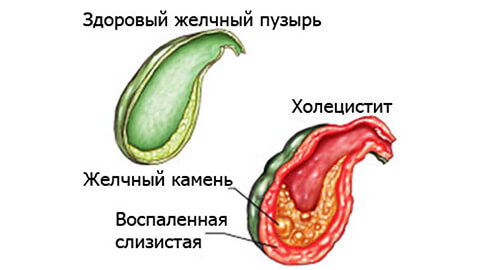
Среди факторов воспаления отдельно стоит упомянуть аллергические реакции и хронические заболевания пищеварительной и эндокринной систем – диабет, гастрит, панкреатит. В частности, панкреатобилиарный рефлюкс – заброс ферментов поджелудочной железы в желчный пузырь – провоцирует развитие ферментативного холецистита.
Симптомы заболевания проявляются на фоне психологических нагрузок, неправильного питания, гиподинамии.
Внимание! В мегаполисах развитых стран диагноз «холецистит» имеет тенденцию к омоложению. Это вызвано нездоровым образом жизни и высоким уровнем постоянного стресса среди работающего населения.
Виды холецистита, их симптомы и признаки
Общий симптомокомплекс при холецистите представлен набором характерных синдромов:
- болевой – боль локализована в правом подреберье, может быть острого или ноющего характера;
- диспептический – тошнота, рвота, плотный налет на языке, отрыжка, метеоризм, нарушения стула;
- воспалительно-интоксикационный – повышение температуры от субфебрильной до 39 С, лихорадка, озноб, усиленное потоотделение;
- аллергический синдром в виде зуда и кожных высыпаний – характерен для паразитарных форм холецистита;
- астено-вегетативный – слабость, подавленность, раздражительность, бессонница;
- желтушный – механическая желтуха с изменением цвета кожных и слизистых покровов, глазных склер.
Упомянутые синдромы холецистита зависят от формы, типа и стадии заболевания.
Классификация холецистита
По активности проявления холецистит может быть:
- острый – с ярким течением и выраженной симптоматикой; характерна высокая интоксикация с приступообразным болевым синдромом;
- хронический – вялотекущий, с мягким проявлением симптомов (температура может отсутствовать, боль легкая, ноющая, тошнота не выражена, рвоты нет).
По наличию конкрементов:
- калькулезный – с камнями в полости желчного пузыря; встречается в 90% случаев заболевания; часто провоцирует обострения с желтушным синдромом, коликами, интоксикацией;
- некалькулезный – бескаменный холецистит; объединяет примерно 10% случаев; характерен в основном для молодежи.
По проявлению патологического процесса:
- катаральный – легкое течение с благоприятным прогнозом;
- флегмонозный и гнойный – острый воспалительный процесс с высоким риском осложнений;
- гангренозный – выраженные деструктивные изменения с некрозом тканей;
- смешанный.
Внимание! Холецистит имеет сходную клиническую картину с аппендицитом, панкреатитом, язвенной болезнью, пиелонефритом и рядом других заболеваний, поэтому самостоятельная диагностика и лечение недопустимы и очень опасны!
Осложнения холецистита:
- холангит – воспаление желчных протоков;
- дуоденит – воспаление двенадцатиперстной кишки;
- реактивный гепатит;
- эмпиема желчного пузыря – скопление гноя в полости органа;
- лимфаденит – воспаление прилегающих лимфоузлов;
- разрыв пузыря;
- появление свищей и гангренозных участков;
- перитонит — воспаление брюшины.
Как проходит диагностика
Обследование включает визуальный осмотр со сбором анамнеза и вынесением предварительного диагноза, а также комплекс лабораторно-инструментальных методик для получения более полной картины состояния.
Лабораторные методики:
- общий анализ мочи;
- общий анализ крови для выявления воспаления – уровень лейкоцитов и нейтрофилов, СОЭ;
- биохимический анализ крови – уровень билирубина, щелочной фосфатазы, АСТ, АЛТ и др.;
- биохимическое исследование желчи – содержание белков, иммуноглобулинов, билирубина, пищеварительных ферментов;
- бакпосев желчи с определением инфекционного возбудителя;
- микроскопия желчи – проверяют наличие микролитов, кристаллов билирубина и холестерина, клеток эпителия и коричневых пленок, лейкоцитов, слизи;
- анализ на сахар, липидограмма, тест на уровень панкреатической амилазы выявляют сопутствующие заболевания – сахарный диабет, панкреатит, липидемии и пр.;
- иммуноферментный анализ (ИФА) на антитела к паразитам (лямблиям, гельминтам);
- копрограмма.
Инструментальные методики используют для уточнения диагноза и в качестве вспомогательных мер при лабораторных исследованиях:
- УЗИ определяет размеры пузыря, наличие деформаций и конкрементов в протоках и полости;
- ЭКГ – для дифференциальной диагностики с инфарктом миокарда;
- эзофагогастродуоденоскопия – для исключения патологий в верхних отделах ЖКТ;
- холецистография (рентген желчного пузыря) и гепатобилисцинтиграфия (радиоизотопное исследование) выявляют мельчайшие конкременты и незначительные пороки желчевыводящих путей;
- КТ или МРТ с контрастом – выявляют изменения мягких тканей;
- панкреатохолангиография – для оценки состояния поджелудочной железы;
- дуоденальное зондирование – для забора пищеварительных соков, желчи.
Список методик может изменяться и дополняться. В тяжелых случаях, когда неинвазивные методы обследования не дают полной картины, используют лапароскопическую диагностику.
Холецистит: лечение острой и хронической формы
Терапия заболевания имеет 4 основных направления:
- Устранение или ослабление симптомов;
- Воздействие на причину заболевания;
- Восстановительная терапия органа;
- Коррекция образа жизни для профилактики рецидивов.
В этих целях применяют медикаментозное лечение, физиотерапию, диетическое питание, хирургические методы лечения.
Важно! При острой форме заболевания в первые дни назначают щадящее голодание с внутривенным питанием организма. Это позволяет разгрузить гепатобилиарную систему.
Медикаментозная терапия включает следующие классы препаратов:
- антибиотики;
- спазмолитики;
- обезболивающие средства;
- НПВС для ликвидации воспалительного процесса;
- пищеварительные ферменты;
- желчегонные средства;
- пре- и пробиотики;
- прокинетики – для восстановления естественной эвакуаторной функции желчного пузыря и его протоков.
Препараты назначают в комплексе, с поправками на общее состояние пациента. Если диагностирован хронический холецистит, терапия антибиотиками проводится только в стадии обострения.
Физиотерапию используют при выходе из острой формы, в основном при лечении некалькулезной патологии. Назначают:
- УВЧ;
- амплипульс;
- диатермию;
- индуктотермию;
- микроволновую терапию;
- озокеритовые аппликации;
- ЛФК.
В период ремиссии большое внимание уделяют курортно-санаторному лечению с применением щелочных минеральных вод.
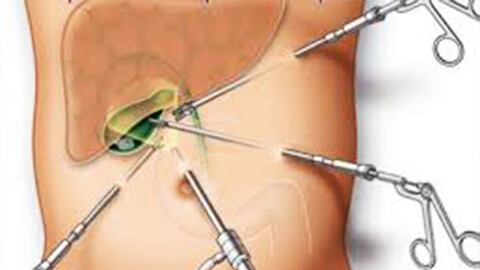
Хирургическое лечение панкреатита используют на стадии обострения при наличии выраженных деструктивных изменений или обширного гнойного процесса. Холецистостомию (дренирование) применяют для откачивания инфицированной желчи, чаще всего ее проводят методом лапароскопии. Холецистэктомию (удаление желчного пузыря) проводят открытым способом или с использованием лапароскопа.
Диетическое питание для каждого пациента разрабатывают индивидуально. Основой служит диета №5 по Певзнеру. Основные правила:
- Продукты перед употреблением измельчают.
- Из рациона удаляют раздражающие ингредиенты: острое, специи, соленья и маринады, растения с высоким содержанием эфирных масел (репа, редька, чеснок, мята, мелисса), чай, кофе, газировку.
- Избегают жареной пищи и животных жиров, включая жирные сорта мяса, сливочное масло, жирный творог и сливки, сало, копчености, ливер, колбасы; при калькулезном холецистите исключают яичные желтки и ограничивают количество растительных масел – их желчегонное действие может спровоцировать приступ колики.
- Стараются ограничить содержание бродильных продуктов – бобовых, капусты, свежих фруктов, сладостей.
Питание должно быть дробным, не менее 5-6 раз в день с потреблением большого количества чистой негазированной воды – 1,5-2 литра.
Источник
Острый холецистит и кишечные инфекции. Диарея при холециститеЧисло диагностических ошибок при распознавании острого холецистита достигает 12—17 %. Это чаще происходит при остром холецистите, протекающем “под маской” пищевой токсикоинфекции. В желчный пузырь инфекция может проникать тремя путями — гематогенным, лимфогенным, энтерогенным. У 85—90 % больных острый холецистит возникает на фоне желчнокаменной болезни. Важную роль в патогенезе заболевания играют сосудистые изменения в стенке желчного пузыря, следствием чего могут быть очаги некроза и перфорация последнего, что особенно часто наблюдается у лиц пожилого и старческого возраста. Иногда острый холецистит протекает в сочетании с панкреатитом и рассматривается как холецистопанкреатит. Различают неосложненный и осложненный острый холецистит. К неосложненным формам холецистита относятся катаральный, флегмонозный и гангренозный. При неосложненном холецистите каждая из упомянутых форм заболевания рассматривается как закономерное развитие воспалительного процесса, поэтапный переход от катарального воспаления к гангрене.
Острый холецистит чаще всего [40—50 %, по Стручкову В.И., 1978] наблюдается у лиц старше 60 лет. Заболевание, как правило, начинается внезапно, с появления невыносимой, постоянного характера боли, заставляющей больного стонать и кричать. Однако чаще больные лежат неподвижно. При остром холецистите следует различать колики и боль. Колики возникают в связи с продвижением камня или, гораздо реже, сгустка слизи через протоки, т е. с появлением препятствия оттоку желчи. Это внезапно возникающая, резкая, рвущая боль в области пузыря, под ложечкой. В ряде случаев отмечается острая, постоянная боль, усиливающаяся при пальпации зоны пузыря, с характерной иррадиацией. Боль связана с возникающим давлением в пузыре и развивающимся ограниченным перитонитом. Может также наблюдаться тупая, постоянная или периодически появляющаяся боль в правом подреберье в связи с развивающимся перитонитом. Продолжительность боли различна: при коликах от нескольких минут до 2—3 ч, а при воспалительном процессе — несколько дней. Во многих случаях характерна иррадиация боли в правую лопатку. С первых часов заболевания отмечается повышенная температура тела. Характерна тахикардия до 100—130 в 1 мин. На 2—3-й сутки после приступа боли выявляется желтушность склер, а иногда — кожи в связи с развитием воспалительной инфильтрации внепеченочных желчных протоков и застоем желчи в них. Живот при пальпации болезненный в правом подреберье и эпигастрии. В арсенале врача имеются специфические признаки острого холецистита — симптомы Ортнера, Кера, Мерфи и Георгиевского—Мюсси. Наиболее часто выявляется симптом Ортнера — боль, возникающая при поколачивании ребром ладони в области правой реберной Луги. Для острого холецистита характерен высокий лейкоцитоз с палочкоядерным сдвигом влево. При функциональных и морфологических изменениях в печени, т.е. при осложнениях заболевания, наблюдаются гипербилирубинемия и дисферментемия (с повышением уровня трансаминаз и щелочной фосфатазы). Наиболее легко протекает катаральный холецистит более тяжело — флегмонозный, дающий осложнения. В последнем случае воспалительный процесс выходит за пределы желчного пузыря (околопузырный инфильтрат или абсцесс, перитонит). Наиболее тяжелая форма холецистита — гангренозная. Она может быть первичной или является следствием эволюции флегмонозной. Обеим формам свойственно тяжелое, бурное и быстро прогрессирующее течение с развитием перитонита. Иногда признаки токсикоза настолько ярко выражены, что местные проявления в значительной степени вуалируются. Перфоративный холецистит встречается редко. Его возникновение может быть обусловлено пролежнем стенки желчного пузыря камнем и тромбозом ветвей пузырной артерии. Более частым осложнением острого холецистита является гнойный холангит. В основном он наблюдается при обтурации желчного протока камнем. Воспаление желчных протоков осложняется образованием абсцессов в печени или генерализацией инфекции с развитием инфекционно-токсического шока (ИТШ). Для гнойного холангита характерна триада клинических признаков: нарастающее желтушное окрашивание кожи и склер; ознобы; гектический характер температурной кривой. О возможности возникновения диареи при остром холецистите данные литературы противоречивы. А. И.Хазанов (1992) диарею не выявляя и считал, что запор характерен для холецистита. О чередовании у больных поносов и запора сообщали Ф.И.Комаров и соавт. (1990). По данным Б.Л.Осповат и А.П.Копылкова (1971), при остром холецистите возможно появление многократного жидкого стула, иногда с примесью слизи. Среди наблюдаемых нами 326 больных острым холециститом, направленных в инфекционную больницу с диагнозом пищевой токси коинфекции, диарея отмечалась у 275 больных (84,4 %), при этом дефекация до 5 раз в сутки наблюдалась у 206 больных (74,9%), 5-10 раз – у 48 (17,5%) и свыше 10 раз — у 21 больного (7,6 %). Диарея являлась симптомом интоксикации и была одной из ведущих причин диагностических ошибок. Среди атипичных форм острого холецистита описывают так называемую кардиальную форму, сопровождающуюся болью в области сердца или за грудиной. Это холецистокоронарный синдром, описанный С.П.Боткиным в 1883 г. Значительные диагностические трудности возникают при развитии острого холецистита у больных с пищевыми токсикоинфекциями. Причины этого различные. Желчный пузырь анатомически и физиологически тесно связан с желудочно-кишечным трактом. Возникновению острого холецистита благоприятствует распространение инфекции гематогенным, а иногда энтерогенным или лимфогенным путем. Развитию острого холецистита у больных с острыми кишечными инфекциями способствуют нарушение дренажной функции пузыря и застой желчи в нем. В анамнезе 21,8 % больных из 202, наблюдавшихся нами, отмечались желчнокаменная болезнь или дискинезия желчных путей. Клинические признаки острого холецистита развились на 2—3-й день у 68,5 % больных, на 4—5-й — у 20,3 %, позже 5-го дня -у 11,2 % больных. У 2А пациентов в разгар клинической картины острого холецистита отмечалась отчетливая симптоматика пищевой токсикоинфекции и у 1/3 клинические проявления острого холецистита наблюдались на фоне постепенного стихания острой кишечной инфекции, прежде всего диареи. Значительную помощь в диагностике острого холецистита оказывает сонография. – Также рекомендуем “Инфекция и острый аппендицит. Дифференциация токсикоинфекции и аппендицита” Оглавление темы “Дифференциация кишечных инфекций и хирургических заболеваний”: |
Источник