Назоинтестинальная интубация тонкой кишки при кишечной непроходимости
Назоинтестинальная интубация. Методика интубации кишечника.
Проведение назоинтестинальной интубации не только обеспечивает декомпрессию желудочно-кишечного тракта в послеоперационном периоде, но и позволяет осуществлять раннее энтеральное введение электролитных растворов и питательных смесей, поэтому введение зонда (лучше двухканального) в тощую кишку через нос при травме органов брюшной полости мы считаем обязательным.
Методика проведения зонда заключается в следующем. По просьбе хирурга анестезиолог заводит зонд через рот в пищевод, предварительно ослабив давление в манжете эндотрахеальной трубки. Зонд при этом должен быть хорошо обработан вазелиновым маслом. Используют зонды различных конструкций.
Если для проведения зонда предусмотрено применение металлической струны – проводника, его поверхность также обильно обрабатывают вазелиновым маслом.
После того как хирург ощутил присутствие такого зонда в просвете желудка, он при помощи правой ладони, подведенной под большую кривизну желудка, направляет изогнутый дугой зонд с проводником к привратнику При проникновении конца зонда в верхнюю горизонтальную ветвь двенадцатиперстной кишки направление его продвижения корригируют ладонью левой руки.
Следующее препятствие для продвижения зонда расположено в области дуоденоеюнального угла. Острый угол иногда не позволяет зонду с упругим металлическим проводником пройти в тощую кишку, и тогда приходится надсекать связку Трейтца, превращая дуоденоеюнальный угол из острого в тупой. В этой зоне необходимо соблюдать осторожность при рассечении связки, так как вблизи проходят крупные кровеносные сосуды, а кроме того, грубые манипуляции зондом жесткой конструкции могут привести к перфорации тощей кишки.
После установки зонда хирург фиксирует периферический конец зонда, плотно сжимая его пальцами в просвете тощей кишки, а анестезиолог осторожно вытягивает металлический проводник из просвета зонда. В ряде случаев эта процедура может сопровождаться значительным смещением самого юнда в оральном направлении, и тогда приходится его снова продвигать в тощую кишку. В связи с этим безопаснее использовать двухканальный зонд без металлического проводника, имеющий в своей дистальной части утолщения, которые позволяют хирургу придавать зонду нужное направление, захватывая его через стенку желудка или кишки. После введения такого зонда в желудок хирург правой рукой собирает в складки большую кривизну желудка, укорачивая ее и создавая узкую трубку вдоль малой кривизны. Тем самым он не дает зонду свернуться в просвете желудка и направляет его через привратник в двенадцатиперстную кишку. Направление по кишке обеспечивают при помощи левой руки, расположенной вдоль латерального края вертикальной ветви двенадцатиперстной кишки.
При любой методике назоинтестинальной интубации зонд необходимо завести на 30—40 см дистальнее связки Трейтца для того, чтобы он хорошо разгружал тонкую кишку и в то же время не смешался в двенадцатиперстную кишку при антиперистальтических движениях.
Заключительным этапом установки назоинтестинального зонда является перевод его из положения «через рот» в положение «через нос». Для этого через нижний носовой ход снаружи внутрь, в носоглотку, проводят мягкий мочевой катетер, внутренний конец которою из носоглотки продвигают в ротоглотку и при помощи ларингоскопа и корнцанга выводят через рот наружу. Затем крепкой лигатурой фиксируют катетер к проведенному в тонкую кишку зонду конец в конец и осторожно протягивают через нижний носовой ход в обратном направлении катетер, который увлекает за собой еюнальный зонд. При этом ларингоскопом контролируюг правильное положение еюнального зонда, который должен идти по задней стенке глотки в носоглотку без деформаций и перегибов.
Для фиксации зонда предложено много способов, и все они преследуют одну цель — надежная фиксация в течение длительного периода. В заключение подчеркнем, что перевести зонд из орального положения в назальное можно и после операции, но эту манипуляцию следует проводить под наркозом.
– Также рекомендуем “Ушивание лапаротомной раны. Послеоперационный период.”
Оглавление темы “Операции на полых органах при сочетанной травме.”:
1. Оперативный доступ при сочетанной травме. Временный гемостаз и эвакуация крови при сочетанной травме.
2. Операции при повреждениях поджелудочной железы. Методы остановки кровотечений из поджелудочной железы.
3. Операции при повреждениях почки. Методы остановки кровотечений из почки.
4. Операции при повреждениях полых органов. Операции при повреждении желудка.
5. Операция при повреждении двенадцатиперстной кишки.
6. Операция при повреждениях толстой кишки и прямой кишки.
7. Операция при повреждении мочевого пузыря. Санация и дренирование брюшной полости.
8. Назоинтестинальная интубация. Методика интубации кишечника.
9. Ушивание лапаротомной раны. Послеоперационный период.
10. Осложнения в послеоперационном периоде сочетанной травмы.
Источник
Показания, этапы и техника интубации тонкой кишки
а) Показания для интубации тонкой кишки:
– Плановые: как профилактика рецидива спаечной непроходимости после обширного адгезиолизиса.
– Относительные показания: для лечения внутрибрюшных заболеваний, связанных с тяжелым параличом кишечника (например, перитонит).
– Противопоказания: изолированная, ограниченная острая обструкция единственным спаечным тяжом.
– Альтернативные операции: пликация тонкой кишки швами по Ноблю или Чайлдсу-Филлипсу (редко).
б) Предоперационная подготовка:
– Предоперационные исследования: ультразвуковое исследование, рентгенография органов брюшной полости (левое боковое положение), контрастное рентгеновское исследование (рентгеновское исследование верхних отделов желудочно-кишечного тракта с водорастворимым контрастом).
– Подготовка пациента: назогастральный зонд, возможна эндоскопическая установка трубки в проксимальный отдел тощей кишки (позволяет избежать ручного проведения через двенадцатиперстную кишку, которое может быть травматичным, особенно после предыдущей операции на верхних отделах брюшной полости); катетеризация центральной вены, замещение объема жидкости, коррекция электролитного и кислотнощелочного баланса.
в) Специфические риски, информированное согласие пациента:
– Повреждение тонкой кишки/перитонит
– Сегментарная резекция тонкой кишки
– Повторная кишечная непроходимость (в 10% случаях после первого эпизода)
г) Обезболивание. Общее обезболивание (интубация).
д) Положение пациента. Лежа на спине.
е) Оперативный доступ при стентировании тонкой кишки. Срединная лапаротомия, возможен доступ через старый рубец.
ж) Этапы операции:
– Принцип стентирования тонкой кишки – Обструкция спаечным тяжом
– Кишечная непроходимость вследствие множественных спаек
– Установка трубки в тонкую кишку I – Установка трубки в тонкую кишку II
з) Анатомические особенности, серьезные риски, оперативные приемы:
– Кишка и сальник часто припаяны к старому рубцу. Самый легкий доступ в брюшную полость осуществляется небольшим расширением старого разреза в одном из его концов.
– Диссекция всегда продолжается от «понятного» к «непонятному».
– Когда края апоневроза идентифицированы, дальнейшее отделение внутрибрюшных органов от брюшной стенки облегчается натяжением апоневроза зажимами Микулича.
– Полный осмотр всех сегментов кишки предпринимается после разделения всех спаек: возможна перитонизация, обшивание через край или резекция.
и) Меры при специфических осложнениях. Сегменты кишки, поврежденные при разделении спаек, должны быть резецированы.
к) Послеоперационные мероприятия:
– Медицинский уход: опорожните баллон трубки на 1-й день после операции. Оставьте трубку in situ в течение 10-14 дней. Назогастральный зонд оставьте до минимизации рефлюкса; лечение прокинетиками – декспантенол, метоклопрамид; эритромицин, возможна периоперационная антибиотикотерапия.
– Возобновление питания: разрешите маленькие глотки жидкости, когда рефлюкс через назогастральный зонд станет минимальным (3-5 день); прием твердой пищи только после первого послеоперационного стула и при перистальтических шумах.
– Функция кишечника: в случае необходимости стимулируйте функцию кишечника клизмами небольшого объема.
– Активизация: сразу же.
– Физиотерапия: дыхательные упражнения.
– Период нетрудоспособности: 2-4 недели.
л) Этапы и техника интубации тонкой кишки:
1. Принцип стентирования тонкой кишки.
2. Обструкция спаечным тяжом.
3. Кишечная непроходимость вследствие множественных спаек.
4. Установка трубки в тонкую кишку I.
5. Установка трубки в тонкую кишку II.
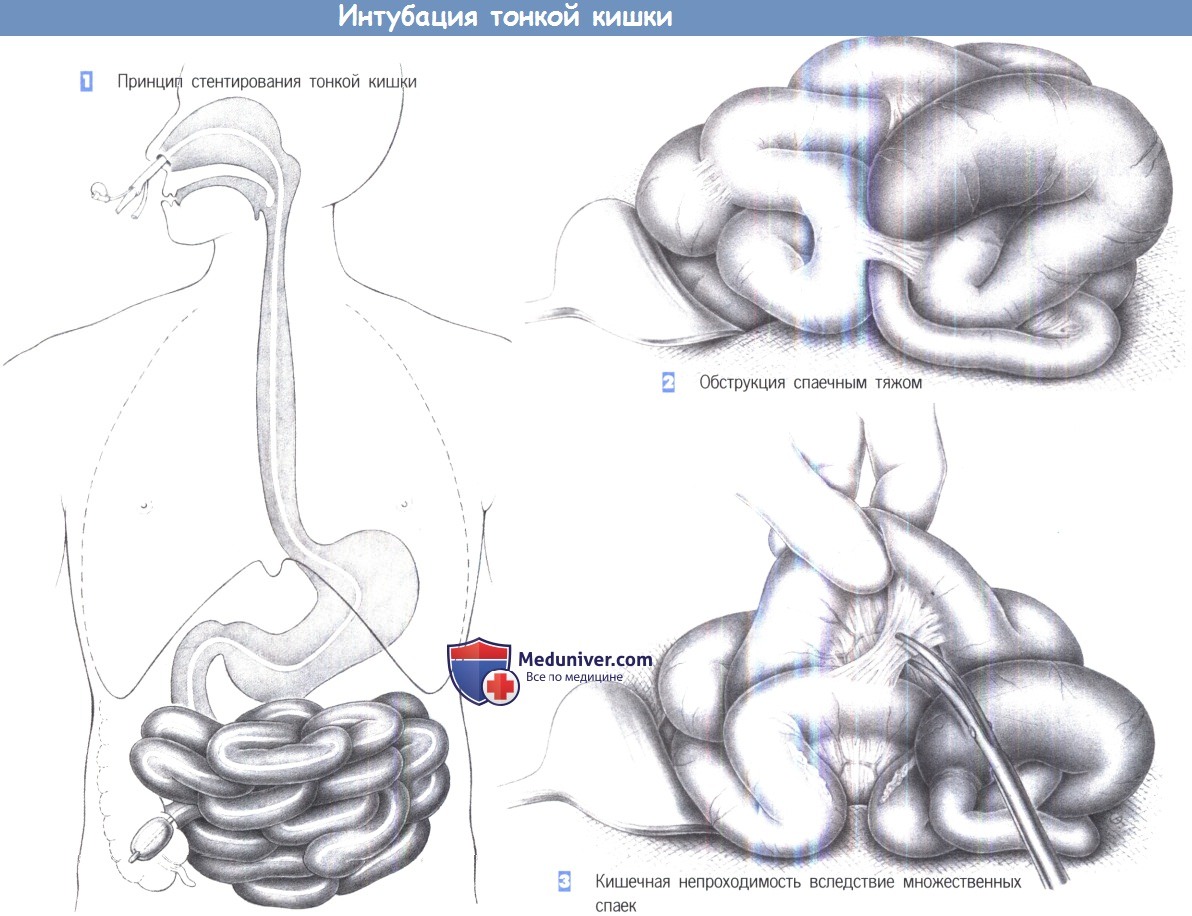
1. Принцип интубации тонкой кишки. Показанием к разделению спаек в плановой или острой ситуации может служить хроническая боль вследствие рецидива спаечной непроходимости. Однако в плановых случаях показания должны определяться чрезвычайно консервативно, так как рецидивы возникают достаточно часто. В экстренной ситуации при кишечной непроходимости альтернативы обычно нет.
Цель операции всегда состоит в разделении спаек между петлями кишки с последующим стентированием тонкой кишки.
Стентирование длинными кишечными трубками служит как для предотвращения послеоперационной непроходимости, так и для содействия неизбежному необструктивному спаянию петель кишечника. Принцип – стентирование через носовую полость трубкой, продвигаемой до слепой кишки. Чтобы гарантированно предотвратить повторное развитие кишечной непроходимости, трубку следует оставить in situ в течение, по крайней мере, 10 дней. В случае необходимости к трубке может быть подключено аспирационное устройство; баллон опорожняется на 1-й день после операции.
Интраоперационная установка трубки облегчается ее предоперационным продвижением до связки Трейтца или за нее при помощи эндоскопа.
2. Обструкция спаечным тяжом. Брюшная полость обычно вскрывается срединным разрезом, и тонкая кишка тщательно осматривается. Место обструкции можно выявить, обнаружив расширенный престенотический сегмент кишки и постстенотический спавшийся сегмент.
Ситуация особенно проста, если соединяющий две петли изолированный спаечный тяж почти полностью закрывает промежуточный сегмент кишки, приводя к вышеупомянутой ситуации. Разделение спайки ножницами или диатермией быстро устранит обструкцию. Стентирование тонкой кишки в такой ситуации не требуется, при условии, что риск рецидива чрезвычайно низок.
3. Кишечная непроходимость вследствие множественных спаек. Однако чаще между петлями кишки образуются множественные спайки. Спайки рассекаются острым путем и в случае необходимости разделяются тупо. Необходимо освободить всю тонкую кишку от связки Трейтца до илеоцекального клапана. Во время этой манипуляции кишка должна захватываться максимально аккуратно, без раздавливания стенки избыточным воздействием зажимов. Также необходимо сохранять поверхность кишки влажной, чтобы не вызвать последующего образования спаек.
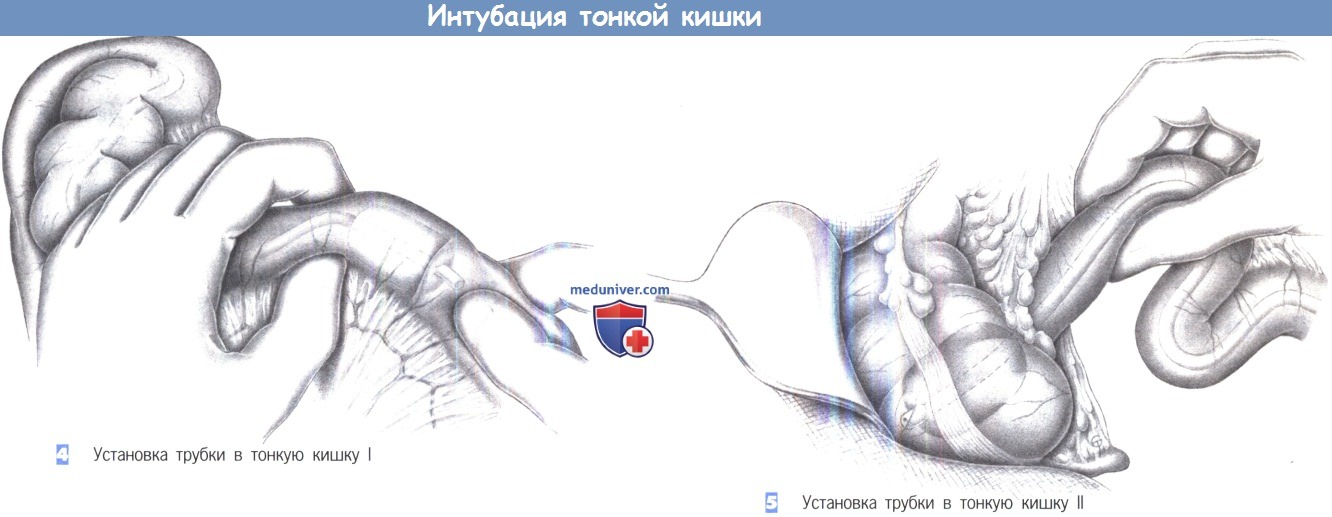
4. Введение трубки в тонкую кишку I. После полного выделения кишки из спаек и ее расправления кишка стентируется внутрипросветной трубкой для защиты от рецидива обструкций. Баллон немного наполняется (10-20 мл воздуха), и трубка бимануально продвигается через тонкую кишку. Любой анастомоз или стеноз можно пройти, опорожняя баллон. Этот маневр должен выполняться очень осторожно, чтобы избежать какого-либо повреждения тонкой кишки.
5. Введение трубки в тонкую кишку II. Трубка продвигается до слепой кишки, где она фиксируется наполненным баллоном. Тонкая кишка расправляется до полного введения трубки без сворачивания в желудке. Если трубка не достигает слепой кишки, тонкую кишку все же нужно стентировать в максимально возможной степени.
– Также рекомендуем “Показания, этапы и техника операции при дивертикуле Меккеля”
Оглавление темы “Этапы и техника операций”:
- Показания, этапы и техника резекции селезенки
- Показания, этапы и техника операции при разрыве селезенки
- Показания, этапы и техника эндоскопического удаления селезенки (спленэктомии)
- Показания, этапы и техника наложения лапаростомы при перитоните
- Показания, этапы и техника наложения перитонеовенозного шунта при асците
- Показания, этапы и техника сегментарной резекции тонкой кишки
- Показания, этапы и техника интубации тонкой кишки
- Показания, этапы и техника операции при дивертикуле Меккеля
- Показания, этапы и техника наложения концевой илеостомии
- Показания, этапы и техника петлевой илеостомии (двуствольной илеостомии)
Источник
Поскольку непроходимость кишечника представляет собой осложнение различных заболеваний, нет и не может быть единого способа её лечения. Вместе с тем принципы лечебных мероприятий при этом патологическом состоянии достаточно единообразны. Они могут быть сформулированы следующим образом.
Всех больных с подозрением на непроходимость необходимо срочно госпитализировать в хирургический стационар. Сроки поступления таких пациентов в лечебные учреждения во многом предопределяют прогноз и исход заболевания. Чем позже госпитализируют больных с острой кишечной непроходимостью, тем выше летальность.
При всех видах странгуляционной кишечной непроходимости, как и при любых видах обтурациий кишечника, осложнённых перитонитом, необходимо неотложное хирургическое вмешательство. В связи с тяжёлым состоянием больных может быть оправдана только кратковременная (≤1,5-2 ч) интенсивная предоперационная подготовка.
Динамическую кишечную непроходимость лечат консервативно, так как хирургическое вмешательство само по себе приводит к возникновению или усугублению пареза кишечника.
Сомнения в диагнозе механической кишечной непроходимости при отсутствии перитонеальной симптоматики указывают на необходимость проведения консервативного лечения. Оно купирует динамическую непроходимость, устраняет некоторые виды механической, служит предоперационной подготовкой в тех случаях, когда это патологическое состояние не разрешается под влиянием лечебных мероприятий.
Консервативное лечение не должно служить оправданием необоснованной задержки хирургического вмешательства, если необходимость его проведения уже назрела. Снижение летальности при острой кишечной непроходимости может быть обеспечено, в первую очередь, активной хирургической тактикой.
Хирургическое лечение механической кишечной непроходимости предполагает настойчивое послеоперационное лечение водно-электролитных расстройств, эндогенной интоксикации и пареза желудочно-кишечного тракта, которые могут привести больного к гибели даже после устранения препятствия для пассажа кишечного содержимого.
Консервативное лечение
Консервативное лечение должно целенаправленно воздействовать на звенья патогенеза кишечной непроходимости. Принципы его заключаются в следующем.
Во-первых, необходимо обеспечить декомпрессию проксимальных отделов желудочно-кишечного тракта путём аспирации содержимого через назогастральный или назоинтестинальный (установленный во время оперативного вмешательства) зонд. Постановка очистительной и сифонной клизмы при их эффективности («размывание» плотных каловых масс) позволяет опорожнить толстую кишку, расположенную выше препятствия и, в ряде случаев, разрешить непроходимость. При опухолевой толстокишечной непроходимости желательна интубация суженного участка кишки для разгрузки приводящего отдела.
Во-вторых, необходима коррекция водно-электролитных нарушений и ликвидация гиповолемии. Объём инфузионной терапии, проводимой под контролем ЦВД и диуреза (желательна катетеризация одной из центральных вен и мочевого пузыря), составляет не менее 3-4 л. Обязательно восполнение дефицита калия, так как он способствует усугублению пареза кишечника.
В-третьих, для устранения расстройств регионарной гемодинамики, помимо адекватной регидратации, надлежит использовать реологически активные средства – реополиглюкин, пентоксифиллин и др.
В-четвёртых, весьма желательна нормализация белкового баланса с помощью переливания белковых гидролизатов, смеси аминокислот, альбумина, протеина, а в тяжёлых случаях – плазмы крови.
В-пятых, следует воздействовать на перистальтическую активность кишечника: при усиленной перистальтике и схваткообразных болях в животе назначают спазмолитики (атропин, платифиллин, дротаверин и др.). При парезе – средства, стимулирующие моторно-эвакуационную способность кишечной трубки: внутривенное введение гипертонического раствора хлорида натрия (из расчёта 1 мл/кг массы тела больного), ганглиоблокаторы, неостигмина метилсульфат, дистигмина бромид, многоатомные спирты, например, сорбитол, токи Бернара на переднюю брюшную стенку).
И, наконец, последнее (по порядку, но не по значению) – жизненно необходимы мероприятия, обеспечивающие детоксикацию и профилактику гнойно-септических осложнений. С этой целью, помимо переливания значительных количеств жидкости, используют инфузии низкомолекулярных соединений (гемодез, сорбитол, маннитол и др.) и антибактериальные средства.
Консервативное лечение, как правило, купирует динамическую непроходимость (возможно разрешение некоторых видов механической непроходимости: копростаза, инвагинации, заворота сигмовидной кишки и т.д.). В этом состоит её роль диагностического и лечебного средства. Если непроходимость не разрешается, проведённое лечение служит мерой предоперационной подготовки, так необходимой при этом патологическом состоянии.
Хирургическое лечение
Оперативное лечение острой кишечной непроходимости предполагает хирургическое решение следующих лечебных задач:
- устранение препятствия для пассажа кишечного содержимого;
- ликвидацию (по возможности) заболевания, приведшего к развитию этого патологического состояния;
- резекцию кишечника при его нежизнеспособности;
- предупреждение нарастания эндотоксикоза в послеоперационном периоде;
- предотвращение рецидива непроходимости.
Устранение механического препятствия, обусловившего непроходимость кишечника, необходимо рассматривать в качестве основной цели оперативного вмешательства. Хирургическое пособие может быть различным и в идеале оно не только ликвидирует непроходимость, но и устраняет заболевание, вызвавшее её, то есть одновременно решает две из вышеперечисленных задач.
Примером подобных вмешательств может служить резекция сигмовидной кишки вместе с опухолью в связи с низкой обтурационной непроходимостью, ликвидация странгуляционной непроходимости на почве ущемления грыжи передней брюшной стенки путём грыжесечения с последующей пластикой грыжевых ворот и т.д. Вместе с тем подобное радикальное вмешательство осуществимо далеко не всегда в связи с тяжестью состояния больных и характером изменений кишечника. Так, при опухолевой толстокишечной непроходимости хирург иногда вынужден ограничиться лишь наложением двуствольной колостомы выше препятствия, отложив выполнение резекции кишки на некоторое время (на второй этап), когда проведение подобного травматичного вмешательства будет возможным по состоянию больного и кишечника. Мало того, в ряде случаев наложение межкишечного анастомоза и/или закрытие колостомы выполняют уже в ходе третьего этапа хирургического лечения.
Во время операции хирург, помимо ликвидации непроходимости, должен оценить состояние кишечника, некроз которого возникает как при странгуляционном, так и обтурационном характере этого патологического состояния. Эта задача очень важна, так как оставление в брюшной полости некротизированной кишки обрекает пациента на смерть от перитонита и абдоминального сепсиса.
Устранив непроходимость путём радикальной или паллиативной операции, хирург не может завершить на этом вмешательство. Он должен эвакуировать содержимое приводящих отделов кишечника, поскольку восстановление в послеоперационном периоде перистальтики и всасывания из просвета кишки токсического содержимого вызовет усугубление эндотоксемии с самыми печальными для больного последствиями. Методом выбора в решении данной проблемы считают интубацию кишечника через носовые ходы, глотку, пищевод и желудок с помощью гастростомы, цекостомы, аппендикостомы (см. рис. 55-2) или через задний проход.

Рис. 55-2. Декомпрессия кишки путём ретроградной интестинальной интубации через аппендикостому.
Эта процедура обеспечивает удаление токсического содержимого и ликвидацию последствий пареза желудочно-кишечного тракта как во время операции, так и в послеоперационном периоде.
Завершая оперативное вмешательство, хирург должен подумать о том, угрожает ли пациенту рецидив непроходимости. Если это весьма вероятно, необходимо предпринять меры по предотвращению такой возможности. В качестве примера можно привести заворот сигмовидной кишки, который возникает при долихосигме. Деторсия (раскручивание) заворота устраняет непроходимость, но совершенно не исключает его повторения, иногда он развивается вновь в ближайшем послеоперационном периоде. Именно поэтому, если позволяет состояние больного (и его кишечника), выполняют первичную резекцию сигмовидной кишки (радикальная операция, исключающая возможность рецидива этого состояния). Если это невозможно, хирург проводит паллиативное вмешательство: рассекает сращения, которые сближают приводящий и отводящий отделы кишечника и делают возможным заворот, выполняет мезосигмопликацию или сигмопексию (последнее менее желательно, так как подшивание дилатированной кишки к париетальной брюшине чревато прорезыванием швов, а иногда и внутренним ущемлением). Конкретные действия хирурга по профилактике рецидива непроходимости зависят от её причины, они представлены ниже.
Основные моменты оперативного вмешательства при непроходимости кишечника
- Анестезиологическое обеспечение.
- Хирургический доступ.
- Ревизия брюшной полости для обнаружения причины механической непроходимости.
- Восстановление пассажа кишечного содержимого или его отведение наружу.
- Оценка жизнеспособности кишечника.
- Резекция кишечника по показаниям.
- Наложение межкишечного анастомоза.
- Дренирование (интубация) кишечника.
- Санация и дренирование брюшной полости.
- Закрытие операционной раны.
Оперативное лечение острой кишечной непроходимости предполагает интубационный эндотрахеалъный наркоз с миорелаксантами. Проводят широкую срединную лапаротомию. Этот доступ необходим в подавляющем большинстве случаев, так как помимо ревизии всего кишечника во время вмешательства часто выполняют обширную его резекцию и интубацию, а также санацию и дренирование брюшной полости.
Вскрытие брюшной полости необходимо проводить весьма осторожно, особенно при повторных абдоминальных операциях (что нередко при спаечной кишечной непроходимости). Случайное повреждение и вскрытие просвета резко дилатированной приводящей кишки, часто фиксированной к передней брюшной стенке, чревато самыми неблагоприятными последствиями. Из-за контаминации брюшной полости и операционной раны патогенными штаммами кишечной микрофлоры высоко вероятно развитие гнойного перитонита и септической (часто анаэробной) флегмоны передней брюшной стенки, поэтому вскрывать брюшную полость предпочтительно вне зоны послеоперационного рубца.
После эвакуации выпота (по его характеру можно ориентировочно судить о тяжести патологического процесса: серозный экссудат характерен для начального периода непроходимости, геморрагический свидетельствует о нарушениях кровообращения в кишечной стенке, грязно-бурый – о некрозе кишки) проводят новокаиновую блокаду корня брыжейки тонкой и поперечно-ободочной кишки. Для этого используют 250-300 мл 0,25% раствора прокаина (новокаина).
При ревизии брюшной полости необходимо выявить точную локализацию непроходимости кишечника и её причину. Ориентировочно о расположении этой зоны судят по состоянию кишечника: выше препятствия приводящая кишка раздута, переполнена газом и жидким содержимым, стенка её обычно истончена и по цвету отличается от других отделов (от багрово-цианотичной до грязно-чёрной окраски), отводящая кишка находится в спавшемся состоянии, стенки её при отсутствии перитонита не изменены. Важно помнить, что препятствие, обусловившее развитие непроходимости, может находиться в нескольких местах на разных уровнях, именно поэтому необходим тщательный осмотр всего кишечника: от привратника до прямой кишки.
Нередко ревизия кишечника, особенно при «запущенной» непроходимости, бывает затруднена из-за раздутых петель кишечника, которые буквально выпадают из брюшной полости. Недопустимо оставление перерастянутых, заполненных большим количеством жидкого содержимого петель кишечника за пределами брюшной полости в связи с тем, что под силой тяжести они могут значительно натягивать брыжейку, что ещё больше усугубляет нарушения кровообращения в них. В процессе ревизии кишки следует перемещать очень осторожно, окутывая их полотенцем, смоченным в горячем изотоническом растворе натрия хлорида.
Следует предостеречь от попыток вправления их обратно в брюшную полость, поскольку это может привести к разрыву истончённой кишечной стенки. В таких случаях целесообразно в первую очередь опорожнить приводящие отделы кишечника от газов и жидкого содержимого. Лучше всего сразу же выполнить интубацию кишечника посредством трансназального введения двухпросветного зонда Миллера-Эббота, по мере продвижения которого осуществляют отсасывание кишечного содержимого. Назоинтестинальная интубация позволяет осуществить адекватную ревизию брюшной полости, обеспечивает опорожнение кишечника на операционном столе и в послеоперационном периоде.
Назоинтестинальную интубацию выполняют следующим образом. Анестезиолог заводит зонд через нижний носовой ход в глотку, пищевод и желудок. Далее оперирующий хирург захватывает его через стенку желудка и, продвигая вдоль малой кривизны, проводит через привратник в двенадцатиперстную кишку вплоть до связки Трейтца. Вслед за этим ассистент поднимает и удерживает поперечную ободочную кишку, а хирург, пальпаторно определяя наконечник зонда, низводит его в тощую кишку (иногда для этих целей пересекают связку Трейтца). Затем хирург нанизывает тонкую кишку на зонд, проводя последний вплоть до препятствия, а после его устранения – до илеоцекального угла (рис. 48-7).

Рис. 48-7. Назоинтестинальная интубация (схема).
Данную процедуру выполняют при постоянной подаче зонда анестезиологом. Важно следить за тем, чтобы зонд не перегибался и не сворачивался кольцами в желудке или кишечнике. Проксимальные отверстия зонда обязательно должны находиться в желудке, а не в пищеводе, что чревато аспирацией кишечного содержимого. С другой стороны, если все отверстия расположены в кишечнике, может возникнуть опасное переполнение желудка. В ряде случаев может быть необходимо введение в него дополнительного (второго) зонда.
После выполнения назоинтестинальной интубации и обнаружения препятствия приступают к его устранению: пересекают спайки, разворачивают заворот или проводят дезинвагинацию. Устранение обтурационной непроходимости в одних случаях достигают путём энтеротомии, в других – с помощью резекции кишки, наложения обходного анастомоза или колостомы.
После устранения причины непроходимости необходимо оценить жизнеспособность кишки, что при острой кишечной непроходимости бывает одной из самых сложных задач, от правильного решения которой может зависеть исход заболевания. Степень выраженности изменений поражённого участка определяют только после ликвидации непроходимости и декомпрессии кишки.
Основные признаки жизнеспособности кишки – сохранённый розовый цвет, перистальтика и пульсация краевых артерий брыжейки. При отсутствии указанных признаков, за исключением случаев явной гангрены, в брыжейку тонкой кишки вводят 150-200 мл 0,25% раствора прокаина (новокаина), её обкладывают салфетками, смоченными горячим изотоническим раствором натрия хлорида. Через 5-10 мин повторно осматривают подозрительный участок. Исчезновение синюшной окраски кишечной стенки, появление отчётливой пульсации краевых сосудов брыжейки и возобновление активной перистальтики позволяют считать его жизнеспособным.
Нежизнеспособную кишку необходимо резецировать в пределах здоровых тканей. Учитывая, что некротические изменения возникают сначала в слизистой оболочке, а серозные покровы поражаются в последнюю очередь и могут быть мало изменены при обширном некрозе слизистой кишечника, резекцию проводят с обязательным удалением не менее 30-40 см приводящей и 15-20 см отводящей петель кишечника (их отмеряют от странгуляционных борозд, зоны обтурации или от границ явных гангренозных изменений). При длительной непроходимости может быть необходима более обширная резекция, но всегда удаляемый участок приводящего отдела вдвое протяжённее отводящего. Любые сомнения в жизнеспособности кишечника при непроходимости должны склонять хирурга к активным действиям, то есть к резекции кишечника. Если такие сомнения относятся к обширному отделу кишечника, резекцию которого пациент может не перенести, можно ограничиться удалением явно некротизированной части кишки, анастомоз не накладывать, приводящий и отводящий концы кишки ушить наглухо. Рану передней брюшной стенки ушивают редкими швами через все слои. Кишечное содержимое в послеоперационном периоде эвакуируют по назоинтестинальному зонду. Через 24 ч после стабилизации состояния больного на фоне интенсивной терапии выполняют релапаротомию для повторной ревизии сомнительного участка. Убедившись в его жизнеспособности (при необходимости выполняют ререзекцию кишки), анастомозируют проксимальный и дистальный концы кишечника.
Важная роль в борьбе с эндотоксикозом принадлежит удалению токсичного содержимого, которое скапливается в приводящем отделе и петлях кишечника, подвергшихся странгуляции. Если ранее (во время ревизии) интубация кишечника не была выполнена, её следует провести в этот момент. Опорожнение кишечника может быть достигнуто через назоинтестинальный зонд либо путём сцеживания его содержимого в участок, подлежащий резекции. Делать это через энтеротомическое отверстие нежелательно из-за опасности инфицирования брюшной полости, но иногда без подобной манипуляции невозможно обойтись. Тогда через энтеротомию в центре кисетного шва (на участке кишки, подлежащем удалению) заводят толстый зонд.
Операцию заканчивают тщательным промыванием и осушением брюшной полости. При значительном количестве экссудата и некротическом поражении кишечника (после его резекции) необходимо дренировать через контрапертуры полость малого таза и зону максимально выраженных изменений (например, боковые каналы). Учитывая сохранение пареза кишечника в ближайшем послеоперационном периоде и повышенную опасность эвентрации, рану передней брюшной стенки ушивают особенно тщательно, послойно.
А.И. Кириенко, А.А. Матюшенко
Источник
