Общая характеристика кишечных инфекций микробиология
Острые кишечные инфекции (ОКИ), по
терминологии ВОЗ – диарейные болезни,
объединяют более 30 заболеваний
бактериальной, вирусной или протозойной
этиологии, основным симптомом которых
является острая диарея. На рис.
1представлены основные
возбудители первичных ОКИ.
ОКИ являются
одними из самых актуальных инфекционных
заболеваний в связи с повсеместным
распространением и развитием у части
больных тяжелого состояния, которое
может представлять непосредственную
угрозу для жизни (ежегодно в мире от ОКИ
умирает 5-10 млн человек).
На практике все зарегистрированные ОКИ
принято разделять на следующие основные
группы:
• заболевания, при которых
возбудитель остается неустановленным
(в 40% случаев);
• ОКИ с установленным
возбудителем (в 30-40% случаев заболевание
обусловлено вирусами, в 20% – патогенными
бактериями). Отдельно выделяют диарею,
возбудителями которой являются
шигеллы.
По другим данным, примерно
70% случаев ОКИ приходится на заболевания
с неустановленной этиологией .
В случае же вспышек ОКИ как можно
более раннее выделение и идентификация
возбудителя болезни становятся важнейшей
задачей, требующей значительных затрат
времени и наличия хорошо оснащенной
лаборатории.
Важно отметить, что в
более обширную группу ОКИ неустановленной
этиологии входят и большинство так
называемых пищевых токсикоинфекций
(ПТИ). Эту группу составляют приблизительно
20 этиологически различных, но
патогенетически и клинически сходных
заболеваний, не представляющих
эпидемической опасности
К опорно-диагностическим
критериям,позволяющим заподозрить
инфекционную природу диареи, можно
отнести:
• острое начало заболевания;
•
острую профузную диарею (основной
симптом);
• тошноту, рвоту;
• боли в
животе;
• примеси слизи и/или крови в
испражнениях;
• в тяжелых случаях –
наличие симптомов интоксикации и
нейротоксикоза, а также обезвоживания;
•
лихорадку;
• снижение или отсутствие
аппетита;
• нарушения гемодинамики
(нарушения микроциркуляции, уменьшение
количества отделяемой мочи);
• развитие
метаболического ацидоза;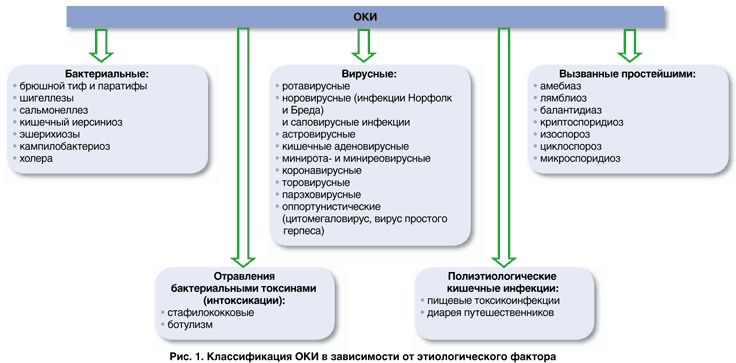
При ОКИ доминируют два клинических
синдрома – интоксикация и обезвоживание
(эксикоз). Для интоксикационного синдрома
характерны общая слабость, головная
боль, озноб, повышение температуры тела,
тошнота, рвота, боли в животе, нарушение
аппетита, бледность кожных покровов.
Обезвоживание, вплоть до развития
гиповолемического шока, развивается
при многих ОКИ, в первую очередь, при
холере и сальмонеллезе. Это обусловлено
потерей жидкости и гемоконцентрацией.
Дебют бактериальной
диареисопровождается выраженной
интоксикацией, значительным ухудшением
общего состояния, дегидратацией, головной
болью, лихорадкой до 38-39 °С, тошнотой и
рвотой. При генерализации инфекции
возможно появление симптомов раздражения
мозговых оболочек, мышечных и
костно-суставных болей.
Бактериальная
диарея сопровождается тенезмами и
интенсивными схваткообразными болями
в животе, а при дизентерии приводит к
появлению крови в испражнениях. В острой
фазе болезни проявляются также
специфические симптомы того или иного
возбудителя бактериальной диареи. При
клинически очерченном течении заболевания
во всех случаях требуются госпитализация
и эпидемиологическая оценка.
При вирусных диареяхвозбудители
вызывают лизис эпителиоцитов, абсорбирующих
жидкость из просвета кишечника и
синтезирующих дисахаридазы. Сохраняются
только незрелые эпителиальные клетки
крипт, секретирующие жидкость и
электролиты. Следствием этого является
накопление в просвете кишечника
нерасщепленных дисахаридов, повышение
осмотического давления, что привлекает
жидкость в просвет кишки и приводит к
диарее. При острых кишечных диарейных
инфекциях вирусной этиологии возбудителями
заболевания чаще всего являются
ротавирусы или вирусы Норфолк.
Инкубационный период, как правило, более
короткий, чем при эпидемической
бактериальной диарее. Острый вирусный
гастроэнтерит, хотя и сопровождается
лихорадкой и нарушением общего состояния
больного, редко приводит к тяжелой
интоксикации, развитию выраженной
воспалительной реакции и дегидратации
организма.
Среди ОКИ паразитарного происхождениянаибольшее клиническое значение имеют
амебиаз и лямблиоз. Известно, что
клиническая картина амебиаза развивается
приблизительно у 10% инфицированных.
Амебный колит характеризуется болями
в животе, лихорадкой, кровавой диареей,
сопровождается риском возникновения
перфорации толстой кишки.
Основные недостатки бактериологического
исследования испражнений при диарее
• отсроченность получения результатов
(через 3-5 дней);
• высеянные из фекалий бактерии не
всегда являются истинной причиной
диарейного синдрома;
• не все микробы-возбудители диареи
дают рост на бактериальных средах.
Реакция агглютинациис
аутокультурой является необходимым
элементом диагностики при расшифровке
острых диарей, вызванных условно-патогенными
бактериями, и нозокомиальных
инфекций.Реакция коагглютинации является
одним из методов экспресс-диагностики
шигеллезов, сальмонеллезов, иерсиниозов,
клебсиеллезов, эшерихиозов и ряда других
кишечных инфекций.
При серологических
исследованияхнарастание титра
антител в сыворотке крови больного
зависит не только от вида возбудителя,
но и от реактивности организма, которая
зачастую выражена недостаточно
методы химического определения
микробов– возбудителей диареи
в кале с помощью газовой хроматографии
и масс-спектрометрии, основанные на
анализе состава мономерных химических
компонентов микробной клетки и ее
метаболитов (маркерных веществ) –
детектировании микробного состава
фекалий
При
отсутствии лабораторного подтверждения
диагноз ОКИ устанавливается по топической
локализации патологического процесса
(гастрит, энтерит, гастроэнтерит, колит
и др.), на основании клинико-эпидемиологических
данных как «кишечная инфекция
неустановленной этиологии» с обязательным
указанием (как и при лабораторном
подтверждении) локализации поражения
(гастроэнтерит, колит и др.) и ведущего
клинического синдрома, определяющего
тяжесть заболевания (токсикоз с эксикозом,
нейротоксикоз, ИТШ и др.).
172.
Правила забора и транспортировки
клинического материала при ОКИ в
лабораторию. Примеры, основные принципы
МБ диагностики ОКИ
Источник
ЛЕКЦИЯ № 15. Возбудители кишечных инфекций – семейство энтеробактерий
1. Характеристика семейства энтеробактерий
Семейство Enterobakteriaceae включает в себя многочисленных представителей, имеющих общее местообитание – кишечник.
Энтеробактерии делят на:
1) патогенные (шигеллы, сальмонеллы, эшерихии, иерсинии и др.);
2) условно-патогенные (37 родов).
Все патогенные энтеробактерии могут вызывать у человека острые кишечные инфекции, условно-патогенные – гнойно-воспалительные заболевания и пищевые токсикоинфекции.
Энтеробактерии – грамотрицательные палочки средней величины с закругленными концами, располагающиеся беспорядочно. Одни из них подвижны за счет жгутиков, другие неподвижны. Являются факультативными анаэробами.
Они нетребовательны к питательным средам. На мясопептонном агаре образуют однотипные колонии. Средней величины, круглые, гладкие, выпуклые, блестящие, бесцветные. В мясопептонном бульоне растут, давая равномерное помутнение.
Биохимические тесты общие для всего семейства. На основании этих тестов семейство энтеробактерий дифференцируют от других, сходных по морфологии.
Все энтеробактерии:
1) ферментируют глюкозу до кислоты или до кислоты и газа;
2) редуцируют нитраты в нитриты;
3) каталаза +, оксидаза —, OF-тест ++.
Антигены энтеробактерий состоят из:
1) О-антигена, который локализуется в клеточной стенке. По химической природе это глюцидолипоидный комплекс;
2) К-антигена (это поверхностный, капсульный антиген);
3) Н-антигена (термолабильного, жгутикового); его имеют подвижные энтеробактерии;
4) пилифимбриального антигена; он есть у бактерий, имеющих ворсинки, пили, фимбрии.
Классификация энтеробактерий
Классификация энтеробактерий основана на их биохимических свойствах. Согласно классификации Берджи семейство энтеробактерий делится на 40 родов, роды – на виды. В ряде случаев возможна внутривидовая дифференциация на:
1) ферментовары;
2) серогруппы и серовары;
3) фаговары;
4) колециновары.
Эта дифференциация необходима для эпидемиологического анализа, т. е. для установления источника и путей распространения инфекции.
Кишечная инфекция – результат взаимодействия возбудителя с соответствующими структурами макроорганизма при необходимых условиях внешней среды. Этот процесс состоит из нескольких фаз:
1) адгезии;
2) инвазии;
3) колонизации;
4) продукции экзо– и энтеротоксинов.
Адгезия – обязательное условие возникновения любого инфекционного процесса. Разные энтеробактерии обладают тропизмом только к определенным эпителиальным клеткам, поэтому прикрепляются только на определенном уровне ЖКТ. Адгезия идет в два этапа:
1) неспецифическая адгезия (приближение);
2) специфическая адгезия (в результате лиганд-специфического взаимодействия соответствующих структур энтеробактерий (ворсинок, фимбрий) и рецепторов плазмолеммы эпителиальных клеток).
Инвазия – проникновение бактерий в эпителиальные клетки с размножением или без него.
Инвазия, колонизация и продукция токсинов в разной степени выражены у разных энтеробактерий, поэтому патогенез и клиника кишечных инфекций существенно различаются.
2. Эшерихии
Род Escherihia включает в себя семь видов. Наибольшее значение имеет вид E. coli, которые по патогенности делят на:
1) патогенные (диарейные);
2) условно-патогенные (входят в состав нормальной микрофлоры кишечника).
Они подвижны, капсул не образуют.
Биохимические свойства:
1) ферментируют глюкозу с образованием кислоты и газа;
2) ферментируют лактат.
Антигенное строение:
1) по О-антигену делятся на серогруппы (более 160);
2) большинство имеют К-АГ и Н-АГ.
Заболевания, вызываемые эшерихиями, делят на две группы:
1) эндогенные колиинфекции; вызываются собственной кишечной палочкой, которая при снижении иммунологической реактивности вызывает гнойно-воспалительные заболевания;
2) экзогенные колиинфекции – эшерихиозы. Это типичные кишечные инфекции, вызываются только патогенными E. coli, попавшими в организм извне. Основной источник – человек.
Патогенные E. coli делят на четыре основных класса.
1. ЕТЕС – энтеротоксигенные эшерихии коли. Обладают тропизмом к эпителию тонкого кишечника. Попав в организм, они прикрепляются к рецепторам мембран энтероцитов. У них есть СФ-фактор колонизации, за счет которого они заселяют эпителиальные клетки тонкого кишечника. Внутрь клеток они не проникают, и воспаление не развивается.
Они продуцируют экзоэнтеротоксин, синтез которого кодируется плазмидой. Этот токсин состоит из:
1) ЛТ-термолабильной фракции;
2) СТ-термостабильной фракции.
Токсин обладает цитотоническим действием. В результате его воздействия нарушается процесс энтеросорбции, что ведет к развитию диарейного синдрома. Клинически заболевание протекает как легкая форма холеры.
2. EIEC – энтероинвазивные эшерихии коли. Обладают тропизмом к эпителиальным клеткам толстого кишечника. Факторами их вирулентности являются наличие на поверхности клеточной стенки белков наружной мембраны, способность к инвазии и внутриклеточному размножению. Размножение бактерий приводит к гибели клетки. На месте погибших клеток образуются язвы и эрозия, окруженные воспалением.
3. EPEC – энтеропатогенные эшерихии коли. Вызывают энтероколиты у детей до года. Поражается эпителий тонкого кишечника. Фактор вирулентности – способность к ограниченной инвазии.
4. EHEC – энтерогеморрагические эшерихии коли. Обладают тропизмом к эпителиальным клеткам толстого кишечника. Фактор вирулентности – продукция двух типов шигоподобных токсинов (SLT). Вызывают гемоколит.
Основной метод диагностики – бактериологическое исследование.
Необходимо определить:
1) принадлежность выделенной культуры E. coli к патогенной серогруппе (реакции агглютинации и преципитации);
2) наличие токсина (с помощью иммуноферментного анализа (ИФА)), если выделенная структура принадлежит к серогруппе ETEC;
3) наличие белков наружной мембраны (ИФА), если выделенная структура принадлежит к серогруппе EIEC;
4) особое белковое вещество, общее для всей группы (ИФА), – у группы EPEC;
5) наличие SLT (ИФА) – у ЕНЕС.
Специфической профилактики нет.
Лечение: антибиотики.
3. Шигеллы
Относятся к роду Shigella.
Являются возбудителями дизентерии. Морфология такая же, как и у других представителей семейства энтеробактерий. Неподвижны, капсул не образуют.
Хорошо растут на простых питательных средах. На среде Эндо образуют бесцветные колонии.
Род включает в себя четыре вида, различающихся по биохимическим свойствам (способности ферментировать маннит и лактозу) и антигенному строению:
1) Sh. disenteriae; не ферментируют лактозу и маннит; по антигенным свойствам внутри вида делятся на 12 сероваров; один из них – шигелла Григорьева—Шига – самый патогенный;
2) Sh. flexneri; ферментирует только маннит; по антигенным свойствам делится на 6 сероваров, которые делятся на подсеровары;
3) Sh. boydii; ферментирует только маннит; по антигенному строению делится на 18 сероваров;
4) Sh. sonnei; ферментирует только лактозу; в антигенном отношении вид однороден, внутри вида выделяют ферментовары, фаговары, колециновары.
Шигеллы, минуя желудок и тонкий кишечник, попадают в толстый кишечник. Прикрепляются к рецепторам мембран колоноцитов и проникают внутрь с помощью белка наружной мембраны. Гибель клеток приводит к образованию эрозий и язв, окруженных перифокальным воспалением.
Факторы патогенности:
1) белки наружной мембраны (обеспечивают способность к инвазии и внутриклеточному размножению);
2) контактный гемолизин (способствует лизису мембран вакуолей клетки);
3) экзотоксин (обладает энтеротропным, цито– и нейротоксическим действием);
4) эндотоксин (оказывает на организм общетоксическое действие и предохраняет попавшие в организм шигеллы от действия защитных сил макроорганизма).
Различают три клинические формы дизентерии, которые отличаются по возбудителям, эпидемиологии и частично по клинике:
1) дизентерия Григорьева—Шига. Возбудитель – Sh. disenteriae, серовар – шигелла Григорьева—Шига. Пути передачи – алиментарный, контактно-бытовой. Особенности клиники: протекает тяжело, характерен кровавый понос с кровью, симптомы поражения ЦНС, может быть бактериемия;
2) дизентерия Флекснера. Возбудители – Sh. flexneri и Sh. boydii. Путь передачи водный. Особенности клиники: протекает как типичная дизентерия различной степени тяжести;
3) дизентерия Sonnei. Путь передачи пищевой. Особенности клиники: могут быть симптомы пищевой токсикоинфекции, рвота.
Диагностика:
1) бактериологическое исследование;
2) иммуноиндикация (ИФА);
3) серодиагностика (имеет ретроспективное значение).
Специфическая профилактика: дизентерийный бактериофаг (применяется в очагах инфекции).
Этиотропная терапия: в среднетяжелой и тяжелой степени заболевания назначаются антибиотики (те, которые выводятся кишечником) с учетом чувствительности возбудителя.
4. Сальмонеллы
Род Salmonella включает в себя более 2500 сероваров.
Морфология сходна с другими представителями семейства. Бактерии подвижны, спор и капсул не образуют.
Хорошо растут на простых питательных средах. Образуют небольшие прозрачные колонии.
Биохимические свойства:
1) ферментируют углеводы до кислоты и газа;
2) лактозу не разлагают;
3) дезаминируют и декарбоксилируют некоторые аминокислоты.
По биохимическим различиям род делится на шесть групп.
Антигенная структура:
1) О-антиген. По его строению сальмонеллы делятся на 65 серогрупп;
2) Н-антиген. По его строению внутри серогруппы сальмонеллы делятся на серовары.
У человека сальмонеллы могут вызывать две группы заболеваний:
1) антропонозные – брюшной тиф и паратиф А и В; возбудители: S. typhi, S. paratyphi A, S. paratyphi B;
2) зооантропонозные – сальмонеллезы; возбудители: S. typhimurium, S. haifa, S. anatum, S. panama, S. infantis.
Брюшной тиф и паратиф А и В объединены в одну группу – тифопаратифозные заболевания – из-за общего возбудителя, клиники, патогенеза. Источник инфекции – больной (или бактерионоситель).
Заболевание включает в себя пять фаз.
1. Фаза внедрения возбудителя в организм, прикрепления его к рецепторам мембран энтероцитов и проникновения внутрь клеток (соответствует инкубационному периоду болезни).
2. Фаза первичной локализации: сальмонеллы проникают в лимфатический аппарат тонкого кишечника, сенсибилизируют его, размножаются в макрофагах; это сопровождается гибелью микроорганизмов и выделением эндотоксина, который попадает в кровь и вызывает эндотоксинемию (соответствует продромальному периоду).
3. Фаза бактериемии: возбудитель прорывает лимфатический барьер и попадает в кровь, распространяясь по всем паренхиматозным органам (начало болезни).
4. Фаза вторичной локализации: в паренхиматозных органах возникают брюшнотифозные гранулемы (разгар болезни).
5. Фаза выделительно-аллергическая: повторный контакт возбудителя с первичносенсибилизированным лимфатическим аппаратом тонкого кишечника; образуются язвы на слизистой оболочке.
Исход болезни может быть различным:
1) выздоровление;
2) формирование носительства;
3) летальный.
Диагностика тифопаратифозных заболеваний:
1) в фазу бактериемии – кровь на гемокультуру (РПГА), если есть сыпь – соскоб с розеол;
2) в фазу реконвалесценции – бактериологическое исследование фекалий, мочи, желчи;
3) для выявления носительства – серологическое исследование.
Этиотропная терапия: антибиотики с учетом чувствительности возбудителя.
Специфическая профилактика: убитая брюшнотифозная вакцина.
Вторая группа заболеваний – сальмонеллезы – характеризуется многообразием клинических проявлений. Источники инфекции – больные животные, инфицированные продукты питания. Путь заражения алиментарный. Чаще всего сальмонеллез протекает как пищевая токсикоинфекция. При этом сальмонеллы поражают энтероциты тонкого кишечника и фиксируются в его лимфатическом аппарате. При прорыве лимфатического барьера развивается бактериемия, происходит разнос возбудителя по различным органам, регистрируются внекишечные формы сальмонеллеза.
5. Иерсинии
Род Yersinia содержит семь видов, из которых патогенными для человека являются Y. pestis (возбудитель чумы), Y. pseudotuberculesis (возбудитель псевдотуберкулеза), Y. enterocolitica – возбудитель острых кишечных инфекций, кишечного иерсиниоза.
Y. enterocolitica – это грамотрицательные подвижные палочки, не образующие спор и капсул. Культивируются на простых питательных средах при температуре 20–26 °C.
Биохимические свойства:
1) ферментируют сорбозу, инозит с образованием кислоты;
2) образуют уреазу.
По специфичности О-антигены делятся на 30 сероваров. Чаще всего заболевание вызывают серовары О3 и О9.
Иерсинии устойчивы и способны к размножению во внешней среде, выдерживают низкие температуры. Способны размножаться в молоке, овощах, фруктах, мороженом при низкой температуре. В открытых водоемах они выживают и размножаются.
Иерсиниозы – зооантропонозные заболевания. Резервуар – различные грызуны, которые выделяют бактерии с фекалиями и мочой. Путь заражения алиментарный. Заболевания регистрируются в виде вспышек или спорадических случаев.
Y. enterocolitica – факультативные внутриклеточные паразиты. Патогенность иерсиний связана с инвазивными свойствами и действием цитокинов, вирулентные штаммы обладают устойчивостью к фагоцитозу и бактерицидному действию сыворотки. Эти свойства кодируют гены плазмид. Маркерами вирулентности являются кальцийзависимость и аутоагглютинация.
Заражение может реализоваться по-разному: от бессимптомного носительства и легких форм до тяжелых и генерализованных, септических (чаще у пожилых, страдающих хроническими заболеваниями).
В патогенезе различают четыре фазы.
1. Внедрение. Иерсинии обладают тропизмом к эпителиальным клеткам тонкого кишечника, проникают в лимфатический аппарат.
2. Энтеральная. Размножение сопровождается гибелью микроорганизмов, выделением эндотоксина. Клинически выражается явлениями энтероколита и лимфаденита. На этой стадии процесс может заканчиваться, тогда развивается типичная кишечная инфекция. Если происходит прорыв лимфатического барьера, то следует третья фаза.
3. Бактериемия: развиваются сепсис и скарлатиноподобная лихорадка.
4. Вторичноочаговые и аллергические проявления. Регистрируются гепатиты, артриты, крапивница. Могут быть поражения любых органов.
Диагностика:
1) бактериологическое исследование; материал – испражнения, кровь, моча; посев на среду Серова; посевы подвергаются холодовому обогащению неделю;
2) серологическое исследование (РПГА);
3) иммуноиндикация.
Специфическая профилактика не проводится.
Этиотропная терапия:
1) антибиотики;
2) сульфаниламиды.
Источник
