Пищевые кишечные инфекции холера
Холера – это острая кишечная инфекция, возникающая при поражении человека холерным вибрионом. Холера проявляется выраженной частой диареей, обильной многократной рвотой, что приводит к значительной потере жидкости и обезвоживанию организма. Признаками дегидратации служат сухость кожных покровов и слизистых, снижением тургора тканей и сморщивание кожи, заострение черт лица, олигоанурия. Диагноз холеры подтверждается результатами бактериологического посева каловых и рвотных масс, серологическими методиками. Лечение включает изоляцию холерного больного, парентеральную регидратацию, терапию тетрациклиновыми антибиотиками.
Общие сведения
Холера – особо опасная инфекция, вызываемая энтеропатогенной бактерией Vibrio cholerae, протекающая с развитием тяжелого гастроэнтерита и выраженным обезвоживанием вплоть до развития дигидратационного шока. Холера имеет тенденцию к эпидемическому распространению и высокую летальность, поэтому отнесена ВОЗ к высокопатогенным карантинным инфекциям.
Наиболее часто эпидемические вспышки холеры регистрируются в странах Африки, Латинской Америки, Юго-Восточной Азии. По оценкам ВОЗ, ежегодно холерой заражается 3-5 млн. человек, около 100-120 тыс. случаев заболевания заканчивается смертельно. Т. о., на сегодняшний день холера остается глобальной проблемой мирового здравоохранения.
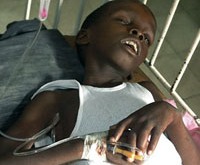
Холера
Причины холеры
Характеристика возбудителя
На сегодняшний день обнаружено более 150 типов холерных вибрионов, различающихся по серологическим признакам. Холерные вибрионы разделяют на две группы: А и В. Холеру вызывают вибрионы группы А. Холерный вибрион представляет собой грамотрицательную подвижную бактерию, выделяющую в процессе жизнедеятельности термостабильный эндотоксин, а также термолабильный энтеротоксин (холероген).
Возбудитель устойчив к действию окружающей среды, сохраняет жизнеспособность в проточном водоеме до нескольких месяцев, до 30 часов в сточных водах. Хорошей питательной средой является молоко, мясо. Холерный вибрион погибает при химическом дезинфицировании, кипячении, высушивании и воздействии солнечного света. Отмечается чувствительность к тетрациклинам и фторхинолонам.
Пути передачи
Резервуаром и источником инфекции является больной человек или транзиторный носитель инфекции. Наиболее активно выделяются бактерии в первые дни с рвотными и фекальными массами. Тяжело выявить инфицированных лиц с легко протекающей холерой, однако они представляют опасность в плане заражения. В очаге обнаружения холеры обследованию подвергаются все контактировавшие, вне зависимости от клинических проявлений. Заразность с течением времени уменьшается, и обычно к 3-й неделе происходит выздоровление и освобождение от бактерий. Однако в некоторых случаях носительство продолжается до года и более. Удлинению срока носительства способствуют сопутствующие инфекции.
Холера передается бытовым (грязные руки, предметы, посуда), пищевым и водным путем по фекально-оральному механизму. В настоящее время особое место в передаче холеры отводится мухам. Водный путь (загрязненный источник воды) является наиболее распространенным. Холера является инфекцией с высокой восприимчивостью, наиболее легко происходит заражение людей с гипоацидозом, некоторыми анемиями, зараженных гельминтами, злоупотребляющих алкоголем.
Симптомы холеры
Диспепсия
Инкубационный период при заражении холерным вибрионом продолжается от нескольких часов до 5 дней. Начало заболевания острое, обычно ночью или утром. Первым симптомом выступает интенсивный безболезненный позыв к дефекации, сопровождающийся дискомфортным ощущением в животе. Первоначально стул имеет разжиженную консистенцию, но сохраняет каловый характер. Довольно быстро частота дефекаций увеличивается, достигает 10 и более раз за сутки, при этом стул становится бесцветным, водянистым.
При холере испражнения обычно не зловонны в отличие от других инфекционных заболеваний кишечника. Повышенная секреция воды в просвет кишечника способствует заметному увеличению количества выделяемых каловых масс. В 20-40% случаев кал приобретает консистенцию рисового отвара. Обычно испражнения имеют вид зеленоватой жидкости с белыми рыхлыми хлопьями, похожими на рисовые.
Нередко отмечается урчание, бурление в животе, дискомфорт, переливание жидкости в кишечнике. Прогрессирующая потеря жидкости организмом приводит к проявлению симптомов обезвоживания: сухость во рту, жажда, затем появляется ощущение похолодания конечностей, звон в ушах, головокружение. Эти симптомы говорят о значительном обезвоживании и требуют экстренных мер по восстановлению водно-солевого гомеостаза организма.
Поскольку к диарее зачастую присоединяется частая рвота, потеря жидкости усугубляется. Рвота возникает обычно спустя несколько часов, иногда на следующие сутки после начала диареи. Рвота обильная, многократная, начинается внезапно и сопровождается интенсивным ощущением тошноты и болью в верхней части живота под грудиной. Первоначально в рвотных массах отмечаются остатки непереваренной пищи, затем желчь. Со временем, рвотные массы также становятся водянистыми, приобретая иногда вид рисового отвара.
При рвоте происходит быстрая потеря организмом ионов натрия и хлора, что приводит к развитию мышечных судорог, сначала в мышцах пальцев, затем всех конечностей. При прогрессировании дефицита электролитов мышечные судороги могут распространиться на спину, диафрагму, брюшную стенку. Мышечная слабость и головокружение нарастает вплоть до невозможности подняться и дойти до туалета. При этом сознание полностью сохраняется.
Выраженной болезненности в животе, в отличие от большинства кишечных инфекций, при холере не отмечается. 20-30% больных жалуются на умеренную боль. Не характерна и лихорадка, температура тела остается в нормальных пределах, иногда достигает субфебрильных цифр. Выраженная дегидратация проявляется снижением температуры тела.
Дегидратация
Сильное обезвоживание характеризуется побледнением и сухостью кожных покровов, снижением тургора, цианозом губ и дистальных фаланг пальцев. Сухость характерна и для слизистых оболочек. С прогрессированием дегидратации отмечают осиплость голоса (снижается эластичность голосовых связок) вплоть до афонии. Черты лица заостряются, живот втягивается, под глазами проявляются темные круги, сморщивается кожа на подушечках пальцев и ладонях (симптом «рук прачки»). При физикальном исследовании отмечается тахикардия, артериальная гипотензия. Снижается количество мочи.
Дегидратация организма различается по стадиям:
- на первой стадии потеря жидкости не превышает 3% от массы тела;
- на второй – 3-6%;
- на третьей – 6-9%;
- на четвертой стадии потеря жидкости превышает 9% массы тела.
При потере более 10% массы тела и ионов происходит прогрессирование дегидратации. Возникает анурия, значительная гипотермия, пульс в лучевой артерии не прощупывается, периферическое артериальное давление не определяется. При этом диарея и рвота становятся менее частыми в связи с параличом кишечной мускулатуры. Данное состояние называют дегидратационным шоком.
Нарастание клинических проявлений холеры может прекратиться на любом этапе, течение может быть стертым. В зависимости от тяжести дегидратации и скорости нарастания потери жидкости различают холеру легкого, среднетяжелого и тяжелого течения. Тяжелая форма холеры отмечается у 10-12% пациентов. В случаях молниеносного течения развитие дегидратационного шока возможно в течение первых 10-12 часов.
Осложнения
Холера может осложняться присоединением других инфекций, развитием пневмонии, тромбофлебита и гнойного воспаления (абсцесс, флегмона), тромбозом сосудов брыжейки и ишемией кишечника. Значительная потеря жидкости может способствовать возникновению расстройств мозгового кровообращения, инфарктом миокарда.
Диагностика
Тяжело протекающая холера диагностируется на основании данных клинической картины и физикального обследования. Окончательный диагноз устанавливают на основании бактериологического посева каловых или рвотных масс, кишечного содержимого (секционный анализ). Материал для посева необходимо доставить в лабораторию не позднее 3-х часов с момента получения, результат будет готов через 3-4 суток.
Существуют серологические методики выявления заражения холерным вибрионом (РА, РНГА, виброцидный тест, ИФА, РКА), но они не являются достаточными для окончательной диагностики, считаясь методами ускоренного ориентировочного определения возбудителя. Ускоренными методиками для подтверждения предварительного диагноза можно считать люминисцентно-серологический анализ, микроскопию в темном поле иммобилизованных О-сывороткой вибрионов.
Лечение холеры
Поскольку основную опасность при холере представляет прогрессирующая потеря жидкости, ее восполнение в организме является основной задачей лечения этой инфекции. Лечение холеры производится в специализированном инфекционном отделении с изолированной палате (боксе), оборудованной специальной койкой (койка Филипса) с весами и посудой для сбора испражнений. Для точного определения степени дегидратации ведут учет их объема, регулярно определяют гематокрит, уровень ионов в сыворотке, кислотно-щелочной показатель.
Первичные регидратационные мероприятия включают восполнение имеющегося дефицита жидкости и электролитов. В тяжелых случаях производится внутривенное введение полиионных растворов. После этого производят компенсаторную регидратацию. Введение жидкости происходит в соответствии с ее потерями. Возникновение рвоты не является противопоказанием к продолжению регидратации. После восстановления водно-солевого баланса и прекращения рвоты начинают антибиотикотерапию. При холере назначают курс препаратов тетрациклинового ряда, а в случае повторного выделения бактерий – хлорамфеникол.
Специфической диеты при холере нет, в первые дни могут рекомендовать стол №4, а после стихания выраженной симптоматики и восстановления кишечной деятельности (3-5-й день лечения) – питание без особенностей. Перенесшим холеру рекомендовано увеличить в рационе содержащие калия продукты (курага, томатный и апельсиновый соки, бананы).
Прогноз и профилактика
При своевременном и полном лечении после подавления инфекции наступает выздоровление. В настоящее время современные препараты эффективно действуют на холерный вибрион, а регидратационная терапия способствует профилактике осложнений.
Специфическая профилактика холеры заключается в однократной вакцинации холерным токсином перед посещением регионов с высоким уровнем распространения этого заболевания. При необходимости через 3 месяца производят ревакцинацию. Неспецифические меры профилактики холеры подразумевают соблюдение санитарно-гигиенических норм в населенных местах, на предприятиях питания, в районах забора вод для нужд населения. Индивидуальная профилактика заключается в соблюдении гигиены, кипячении употребляемой воды, мытье продуктов питания и их правильной кулинарной обработке. При обнаружении случая холеры эпидемиологический очаг подлежит дезинфекции, больные изолируются, все контактные лица наблюдаются в течение 5-ти дней на предмет выявления возможного заражения.
Источник
èÏÌÅÒÁ – ÜÔÏ ÏÓÔÒÁÑ ËÉÛÅÞÎÁÑ ÉÎÆÅËÃÉÑ, ×ÏÚÎÉËÁÀÝÁÑ ÐÒÉ ÐÏÒÁÖÅÎÉÉ ÞÅÌÏ×ÅËÁ ÈÏÌÅÒÎÙÍ ×ÉÂÒÉÏÎÏÍ. èÏÌÅÒÁ ÐÒÏÑ×ÌÑÅÔÓÑ ×ÙÒÁÖÅÎÎÏÊ ÞÁÓÔÏÊ ÄÉÁÒÅÅÊ, ÏÂÉÌØÎÏÊ ÍÎÏÇÏËÒÁÔÎÏÊ Ò×ÏÔÏÊ, ÞÔÏ ÐÒÉ×ÏÄÉÔ Ë ÚÎÁÞÉÔÅÌØÎÏÊ ÐÏÔÅÒÅ ÖÉÄËÏÓÔÉ É ÏÂÅÚ×ÏÖÉ×ÁÎÉÀ ÏÒÇÁÎÉÚÍÁ. ðÒÉÚÎÁËÁÍÉ ÄÅÇÉÄÒÁÔÁÃÉÉ ÓÌÕÖÁÔ ÓÕÈÏÓÔØ ËÏÖÎÙÈ ÐÏËÒÏ×Ï× É ÓÌÉÚÉÓÔÙÈ, ÓÎÉÖÅÎÉÅÍ ÔÕÒÇÏÒÁ ÔËÁÎÅÊ É ÓÍÏÒÝÉ×ÁÎÉÅ ËÏÖÉ, ÚÁÏÓÔÒÅÎÉÅ ÞÅÒÔ ÌÉÃÁ, ÏÌÉÇÏÁÎÕÒÉÑ. äÉÁÇÎÏÚ ÈÏÌÅÒÙ ÐÏÄÔ×ÅÒÖÄÁÅÔÓÑ ÒÅÚÕÌØÔÁÔÁÍÉ ÂÁËÔÅÒÉÏÌÏÇÉÞÅÓËÏÇÏ ÐÏÓÅ×Á ËÁÌÏ×ÙÈ É Ò×ÏÔÎÙÈ ÍÁÓÓ, ÓÅÒÏÌÏÇÉÞÅÓËÉÍÉ ÍÅÔÏÄÉËÁÍÉ. ìÅÞÅÎÉÅ ×ËÌÀÞÁÅÔ ÉÚÏÌÑÃÉÀ ÈÏÌÅÒÎÏÇÏ ÂÏÌØÎÏÇÏ, ÐÁÒÅÎÔÅÒÁÌØÎÕÀ ÒÅÇÉÄÒÁÔÁÃÉÀ, ÔÅÒÁÐÉÀ ÔÅÔÒÁÃÉËÌÉÎÏ×ÙÍÉ ÁÎÔÉÂÉÏÔÉËÁÍÉ.
èÏÌÅÒÁ – ÜÔÏ ÏÓÔÒÁÑ ÉÎÆÅËÃÉÏÎÎÁÑ ÂÏÌÅÚÎØ. èÁÒÁËÔÅÒÉÚÕÅÔÓÑ ÐÏÒÁÖÅÎÉÅÍ ÔÏÎËÏÇÏ ËÉÛÅÞÎÉËÁ, ÎÁÒÕÛÅÎÉÅÍ ×ÏÄÎÏ-ÓÏÌÅ×ÏÇÏ ÏÂÍÅÎÁ, ÒÁÚÌÉÞÎÏÊ ÓÔÅÐÅÎØÀ ÏÂÅÚ×ÏÖÉ×ÁÎÉÑ ÉÚ-ÚÁ ÐÏÔÅÒÉ ÖÉÄËÏÓÔÉ Ó ×ÏÄÑÎÉÓÔÙÍÉ ÉÓÐÒÁÖÎÅÎÉÑÍÉ É Ò×ÏÔÎÙÍÉ ÍÁÓÓÁÍÉ. ïÔÎÏÓÉÔÓÑ Ë ÞÉÓÌÕ ËÁÒÁÎÔÉÎÎÙÈ ÉÎÆÅËÃÉÊ. ÷ÏÚÂÕÄÉÔÅÌØ – ÈÏÌÅÒÎÙÊ ×ÉÂÒÉÏÎ × ×ÉÄÅ ÉÚÏÇÎÕÔÏÊ ÐÁÌÏÞËÉ (ÚÁÐÑÔÏÊ). ðÒÉ ËÉÐÑÞÅÎÉÉ ÐÏÇÉÂÁÅÔ ÞÅÒÅÚ 1 ÍÉÎÕÔÕ. îÅËÏÔÏÒÙÅ ÂÉÏÔÉÐÙ ÄÌÉÔÅÌØÎÏ ÓÏÈÒÁÎÑÀÔÓÑ É ÒÁÚÍÎÏÖÁÀÔÓÑ × ×ÏÄÅ, × ÉÌÅ, × ÏÒÇÁÎÉÚÍÁÈ ÏÂÉÔÁÔÅÌÅÊ ×ÏÄÏÅÍÏ×. éÓÔÏÞÎÉËÏÍ ÉÎÆÅËÃÉÉ Ñ×ÌÑÅÔÓÑ ÞÅÌÏ×ÅË (ÂÏÌØÎÏÊ É ÂÁÃÉÌÌÏÎÏÓÉÔÅÌØ). ÷ÉÂÒÉÏÎÙ ×ÙÄÅÌÑÀÔÓÑ Ó ÆÅËÁÌÉÑÍÉ, Ò×ÏÔÎÙÍÉ ÍÁÓÓÁÍÉ. üÐÉÄÅÍÉÉ ÈÏÌÅÒÙ ÂÙ×ÁÀÔ ×ÏÄÎÙÅ, ÐÉÝÅ×ÙÅ, ËÏÎÔÁËÔÎÏ-ÂÙÔÏ×ÙÅ É ÓÍÅÛÁÎÎÙÅ. ÷ÏÓÐÒÉÉÍÞÉ×ÏÓÔØ Ë ÈÏÌÅÒÅ ×ÙÓÏËÁÑ.
óÉÍÐÔÏÍÙ É ÔÅÞÅÎÉÅ:
÷ÅÓØÍÁ ÒÁÚÎÏÏÂÒÁÚÎÙ – ÏÔ ÂÅÓÓÉÍÐÔÏÍÎÏÇÏ ÎÏÓÉÔÅÌØÓÔ×Á ÄÏ ÔÑÖÅÌÅÊÛÉÈ ÓÏÓÔÏÑÎÉÊ Ó ÒÅÚËÉÍ ÏÂÅÚ×ÏÖÉ×ÁÎÉÅÍ É ÌÅÔÁÌØÎÙÍ ÉÓÈÏÄÏÍ. éÎËÕÂÁÃÉÏÎÎÙÊ ÐÅÒÉÏÄ ÄÌÉÔÓÑ 1-6 ÄÎÅÊ. îÁÞÁÌÏ ÚÁÂÏÌÅ×ÁÎÉÑ ÏÓÔÒÏÅ. ë ÐÅÒ×ÙÍ ÐÒÏÑ×ÌÅÎÉÑÍ ÏÔÎÏÓÑÔ ×ÎÅÚÁÐÎÏ ÐÏÑ×É×ÛÉÊÓÑ ÐÏÎÏÓ, ÐÒÅÉÍÕÝÅÓÔ×ÅÎÎÏ × ÎÏÞÎÙÅ ÉÌÉ ÕÔÒÅÎÎÉÅ ÞÁÓÙ. óÔÕÌ ×ÎÁÞÁÌÅ ×ÏÄÑÎÉÓÔÙÊ, ÐÏÚÄÎÅÅ ÐÒÉÏÂÒÅÔÁÅÔ ×ÉÄ “ÒÉÓÏ×ÏÇÏ ÏÔ×ÁÒÁ” ÂÅÚ ÚÁÐÁÈÁ, ×ÏÚÍÏÖÎÁ ÐÒÉÍÅÓØ ËÒÏ×É. úÁÔÅÍ ÐÒÉÓÏÅÄÉÎÑÅÔÓÑ ÏÂÉÌØÎÁÑ Ò×ÏÔÁ, ÐÏÑ×ÌÑÀÝÁÑÓÑ ×ÎÅÚÁÐÎÏ, ÞÁÓÔÏ ÉÚ×ÅÒÇÁÀÝÁÑÓÑ ÆÏÎÔÁÎÏÍ. ðÏÎÏÓ É Ò×ÏÔÁ, ËÁË ÐÒÁ×ÉÌÏ, ÎÅ ÓÏÐÒÏ×ÏÖÄÁÀÔÓÑ ÂÏÌÑÍÉ × ÖÉ×ÏÔÅ.
ðÒÉ ÂÏÌØÛÏÊ ÐÏÔÅÒÅ ÖÉÄËÏÓÔÉ ÓÉÍÐÔÏÍÙ ÐÏÒÁÖÅÎÉÑ ÖÅÌÕÄÏÞÎÏ-ËÉÛÅÞÎÏÇÏ ÔÒÁËÔÁ ÏÔÓÔÕÐÁÀÔ ÎÁ ×ÔÏÒÏÊ ÐÌÁÎ. ÷ÅÄÕÝÉÍÉ ÓÔÁÎÏ×ÑÔÓÑ ÎÁÒÕÛÅÎÉÑ ÄÅÑÔÅÌØÎÏÓÔÉ ÏÓÎÏ×ÎÙÈ ÓÉÓÔÅÍ ÏÒÇÁÎÉÚÍÁ, ÔÑÖÅÓÔØ ËÏÔÏÒÙÈ ÏÐÒÅÄÅÌÑÅÔÓÑ ÓÔÅÐÅÎØÀ ÏÂÅÚ×ÏÖÅÎÎÏÓÔÉ.
1 ÓÔÅÐÅÎØ: ÄÅÇÉÄÒÁÔÁÃÉÑ ×ÙÒÁÖÅÎÁ ÎÅÚÎÁÞÉÔÅÌØÎÏ.
2 ÓÔÅÐÅÎØ: ÓÎÉÖÅÎÉÅ ÍÁÓÓÙ ÔÅÌÁ ÎÁ 4-6 %, ÕÍÅÎØÛÅÎÉÅ ÞÉÓÌÁ ÜÒÉÔÒÏÃÉÔÏ× É ÐÁÄÅÎÉÅ ÕÒÏ×ÎÑ ÇÅÍÏÇÌÏÂÉÎÁ, ÕÓËÏÒÅÎÉÅ óïü. âÏÌØÎÙÅ ÖÁÌÕÀÔÓÑ ÎÁ ÒÅÚËÕÀ ÓÌÁÂÏÓÔØ, ÇÏÌÏ×ÏËÒÕÖÅÎÉÅ, ÓÕÈÏÓÔØ ×Ï ÒÔÕ, ÖÁÖÄÕ. çÕÂÙ É ÐÁÌØÃÙ ÒÕË ÓÉÎÅÀÔ, ÐÏÑ×ÌÑÅÔÓÑ ÏÓÉÐÌÏÓÔØ ÇÏÌÏÓÁ, ×ÏÚÍÏÖÎÙ ÓÕÄÏÒÏÖÎÙÅ ÐÏÄÅÒÇÉ×ÁÎÉÑ ÉËÒÏÎÏÖÎÙÈ ÍÙÛÃ, ÐÁÌØÃÅ×, ÖÅ×ÁÔÅÌØÎÙÈ ÍÙÛÃ.
3 ÓÔÅÐÅÎØ: ÐÏÔÅÒÑ ÍÁÓÓÙ ÔÅÌÁ 7-9 %, ÐÒÉ ÜÔÏÍ ×ÓÅ ÐÅÒÅÞÉÓÌÅÎÎÙÅ ÓÉÍÐÔÏÍÙ ÏÂÅÚ×ÏÖÉ×ÁÎÉÑ ÕÓÉÌÉ×ÁÀÔÓÑ. ðÒÉ ÐÁÄÅÎÉÉ ÁÒÔÅÒÉÁÌØÎÏÇÏ ÄÁ×ÌÅÎÉÑ ×ÏÚÍÏÖÅÎ ËÏÌÌÁÐÓ, ÔÅÍÐÅÒÁÔÕÒÁ ÔÅÌÁ ÓÎÉÖÁÅÔÓÑ ÄÏ 35,5-36.ó, ÍÏÖÅÔ ÓÏ×ÓÅÍ ÐÒÅËÒÁÔÉÔØÓÑ ×ÙÄÅÌÅÎÉÅ ÍÏÞÉ. ëÒÏ×Ø ÏÔ ÏÂÅÚ×ÏÖÉ×ÁÎÉÑ ÓÇÕÝÁÅÔÓÑ, ÐÏÎÉÖÁÅÔÓÑ ËÏÎÃÅÎÔÒÁÃÉÑ × ÎÅÊ ËÁÌÉÑ É ÈÌÏÒÁ.
4 ÓÔÅÐÅÎØ: ÐÏÔÅÒÑ ÖÉÄËÏÓÔÉ ÓÏÓÔÁ×ÌÑÅÔ ÂÏÌÅÅ 10 % ÍÁÓÓÙ ÔÅÌÁ. úÁÏÓÔÒÑÀÔÓÑ ÞÅÒÔÙ ÌÉÃÁ, ÐÏÑ×ÌÑÀÔÓÑ “ÔÅÍÎÙÅ ÏÞËÉ” ×ÏËÒÕÇ ÇÌÁÚ. ëÏÖÁ ÈÏÌÏÄÎÁÑ, ÌÉÐËÁÑ ÎÁ ÏÝÕÐØ, ÓÉÎÀÛÎÁÑ, ÞÁÓÔÙ ÐÒÏÄÏÌÖÉÔÅÌØÎÙÅ ÔÏÎÉÞÅÓËÉÅ ÓÕÄÏÒÏÇÉ. âÏÌØÎÙÅ × ÓÏÓÔÏÑÎÉÉ ÐÒÏÓÔÒÁÃÉÉ, ÒÁÚ×É×ÁÅÔÓÑ ÛÏË. ôÏÎÙ ÓÅÒÄÃÁ ÒÅÚËÏ ÐÒÉÇÌÕÛÅÎÙ, ÁÒÔÅÒÉÁÌØÎÏÅ ÄÁ×ÌÅÎÉÅ ÒÅÚËÏ ÐÁÄÁÅÔ. ôÅÍÐÅÒÁÔÕÒÁ ÓÎÉÖÁÅÔÓÑ ÄÏ 34,5.ó. îÅÒÅÄËÉ ÌÅÔÁÌØÎÙÅ ÉÓÈÏÄÙ.
ïÓÌÏÖÎÅÎÉÑ:
ðÎÅ×ÍÏÎÉÑ, ÁÂÓÃÅÓÓÙ, ÆÌÅÇÍÏÎÙ, ÒÏÖÉÓÔÙÅ ×ÏÓÐÁÌÅÎÉÑ, ÆÌÅÂÉÔÙ.
òÁÓÐÏÚÎÁ×ÁÎÉÅ:
èÁÒÁËÔÅÒÎÙÅ ÜÐÉÄÁÎÁÍÎÅÚ, ËÌÉÎÉÞÅÓËÁÑ ËÁÒÔÉÎÁ. âÁËÔÅÒÉÏÌÏÇÉÞÅÓËÏÅ ÉÓÓÌÅÄÏ×ÁÎÉÅ ÉÓÐÒÁÖÎÅÎÉÊ, Ò×ÏÔÎÙÈ ÍÁÓÓ, ÖÅÌÕÄÏÞÎÏÇÏ ÓÏÄÅÒÖÉÍÏÇÏ, ÌÁÂÏÒÁÔÏÒÎÙÅ ÆÉÚÉËÏ-ÈÉÍÉÞÅÓËÉÅ ÁÎÁÌÉÚÙ ËÒÏ×É, ÓÅÒÏÌÏÇÉÞÅÓËÉÅ ÒÅÁËÃÉÉ.
ìÅÞÅÎÉÅ:
çÏÓÐÉÔÁÌÉÚÁÃÉÑ ×ÓÅÈ ÂÏÌØÎÙÈ. ÷ÅÄÕÝÁÑ ÒÏÌØ ÏÔ×ÏÄÉÔÓÑ ÂÏÒØÂÅ Ó ÏÂÅÚ×ÏÖÉ×ÁÎÉÅÍ É ×ÏÓÓÔÁÎÏ×ÌÅÎÉÀ ×ÏÄÎÏ-ÓÏÌÅ×ÏÇÏ ÂÁÌÁÎÓÁ. òÅËÏÍÅÎÄÕÀÔÓÑ ÒÁÓÔ×ÏÒÙ, ÓÏÄÅÒÖÁÝÉÅ ÈÌÏÒÉÄ ÎÁÔÒÉÑ, ÈÌÏÒÉÄ ËÁÌÉÑ, ÂÉËÁÒÂÏÎÁÔ ÎÁÔÒÉÑ, ÇÌÀËÏÚÕ. ðÒÉ ÔÑÖÅÌÏÍ ÏÂÅÚ×ÏÖÉ×ÁÎÉÉ – ÓÔÒÕÊÎÏÅ ××ÅÄÅÎÉÅ ÖÉÄËÏÓÔÉ ÄÏ ÎÏÒÍÁÌÉÚÁÃÉÉ ÐÕÌØÓÁ, ÐÏÓÌÅ ÞÅÇÏ ÒÁÓÔ×ÏÒ ÐÒÏÄÏÌÖÁÀÔ ××ÏÄÉÔØ ËÁÐÅÌØÎÏ.
÷ ÒÁÃÉÏÎ ÐÉÔÁÎÉÑ, ÄÏÌÖÎÙ ÂÙÔØ ×ËÌÀÞÅÎÙ ÐÒÏÄÕËÔÙ, ÓÏÄÅÒÖÁÝÉÅ ÂÏÌØÛÏÅ ËÏÌÉÞÅÓÔ×Ï ÓÏÌÅÊ ËÁÌÉÑ (ËÕÒÁÇÁ, ÔÏÍÁÔÙ, ËÁÒÔÏÆÅÌØ). áÎÔÉÂÉÏÔÉËÏÔÅÒÁÐÉÀ ÐÒÏ×ÏÄÑÔ ÌÉÛØ ÂÏÌØÎÙÍ Ó 3-4 ÓÔÅÐÅÎØÀ ÏÂÅÚ×ÏÖÉ×ÁÎÉÑ, ÉÓÐÏÌØÚÕÀÔÓÑ ÔÅÔÒÁÃÉËÌÉÎ ÉÌÉ ÌÅ×ÏÍÉÃÅÔÉÎ × ÓÒÅÄÎÅÓÕÔÏÞÎÙÈ ÄÏÚÉÒÏ×ËÁÈ. ÷ÙÐÉÓËÁ ÉÚ ÓÔÁÃÉÏÎÁÒÁ ÐÏÓÌÅ ÐÏÌÎÏÇÏ ×ÙÚÄÏÒÏ×ÌÅÎÉÑ ÐÒÉ ÎÁÌÉÞÉÉ ÏÔÒÉÃÁÔÅÌØÎÙÈ ÁÎÁÌÉÚÏ× ÂÁËÔÅÒÉÏÌÏÇÉÞÅÓËÏÇÏ ÉÓÓÌÅÄÏ×ÁÎÉÑ.
ðÏÓËÏÌØËÕ ÏÓÎÏ×ÎÕÀ ÏÐÁÓÎÏÓÔØ ÐÒÉ ÈÏÌÅÒÅ ÐÒÅÄÓÔÁ×ÌÑÅÔ ÐÒÏÇÒÅÓÓÉÒÕÀÝÁÑ ÐÏÔÅÒÑ ÖÉÄËÏÓÔÉ, ÅÅ ×ÏÓÐÏÌÎÅÎÉÅ × ÏÒÇÁÎÉÚÍÅ Ñ×ÌÑÅÔÓÑ ÏÓÎÏ×ÎÏÊ ÚÁÄÁÞÅÊ ÌÅÞÅÎÉÑ ÜÔÏÊ ÉÎÆÅËÃÉÉ. ìÅÞÅÎÉÅ ÈÏÌÅÒÙ ÐÒÏÉÚ×ÏÄÉÔÓÑ × ÓÐÅÃÉÁÌÉÚÉÒÏ×ÁÎÎÏÍ ÉÎÆÅËÃÉÏÎÎÏÍ ÏÔÄÅÌÅÎÉÉ Ó ÉÚÏÌÉÒÏ×ÁÎÎÏÊ ÐÁÌÁÔÅ (ÂÏËÓÅ), ÏÂÏÒÕÄÏ×ÁÎÎÏÊ ÓÐÅÃÉÁÌØÎÏÊ ËÏÊËÏÊ (ËÏÊËÁ æÉÌÉÐÓÁ) Ó ×ÅÓÁÍÉ É ÐÏÓÕÄÏÊ ÄÌÑ ÓÂÏÒÁ ÉÓÐÒÁÖÎÅÎÉÊ. äÌÑ ÔÏÞÎÏÇÏ ÏÐÒÅÄÅÌÅÎÉÑ ÓÔÅÐÅÎÉ ÄÅÇÉÄÒÁÔÁÃÉÉ ×ÅÄÕÔ ÕÞÅÔ ÉÈ ÏÂßÅÍÁ, ÒÅÇÕÌÑÒÎÏ ÏÐÒÅÄÅÌÑÀÔ ÇÅÍÁÔÏËÒÉÔ, ÕÒÏ×ÅÎØ ÉÏÎÏ× × ÓÙ×ÏÒÏÔËÅ, ËÉÓÌÏÔÎÏ-ÝÅÌÏÞÎÏÊ ÐÏËÁÚÁÔÅÌØ.
ðÅÒ×ÉÞÎÙÅ ÒÅÇÉÄÒÁÔÁÃÉÏÎÎÙÅ ÍÅÒÏÐÒÉÑÔÉÑ ×ËÌÀÞÁÀÔ ×ÏÓÐÏÌÎÅÎÉÅ ÉÍÅÀÝÅÇÏÓÑ ÄÅÆÉÃÉÔÁ ÖÉÄËÏÓÔÉ É ÜÌÅËÔÒÏÌÉÔÏ×. ÷ ÔÑÖÅÌÙÈ ÓÌÕÞÁÑÈ ÐÒÏÉÚ×ÏÄÉÔÓÑ ×ÎÕÔÒÉ×ÅÎÎÏÅ ××ÅÄÅÎÉÅ ÐÏÌÉÉÏÎÎÙÈ ÒÁÓÔ×ÏÒÏ× (äÉÓÏÌØ, ôÒÉÓÏÌØ, èÌÏÒÓÏÌØ, ìÁËÔÁÓÏÌØ, ë×ÁÒÔÁÓÏÌØ). ðÏÓÌÅ ÜÔÏÇÏ ÐÒÏÉÚ×ÏÄÑÔ ËÏÍÐÅÎÓÁÔÏÒÎÕÀ ÒÅÇÉÄÒÁÔÁÃÉÀ. ÷×ÅÄÅÎÉÅ ÖÉÄËÏÓÔÉ ÐÒÏÉÓÈÏÄÉÔ × ÓÏÏÔ×ÅÔÓÔ×ÉÉ Ó ÅÅ ÐÏÔÅÒÑÍÉ. ÷ÏÚÎÉËÎÏ×ÅÎÉÅ Ò×ÏÔÙ ÎÅ Ñ×ÌÑÅÔÓÑ ÐÒÏÔÉ×ÏÐÏËÁÚÁÎÉÅÍ Ë ÐÒÏÄÏÌÖÅÎÉÀ ÒÅÇÉÄÒÁÔÁÃÉÉ. ðÏÓÌÅ ×ÏÓÓÔÁÎÏ×ÌÅÎÉÑ ×ÏÄÎÏ-ÓÏÌÅ×ÏÇÏ ÂÁÌÁÎÓÁ É ÐÒÅËÒÁÝÅÎÉÑ Ò×ÏÔÙ ÎÁÞÉÎÁÀÔ ÁÎÔÉÂÉÏÔÉËÏÔÅÒÁÐÉÀ. ðÒÉ ÈÏÌÅÒÅ ÎÁÚÎÁÞÁÀÔ ËÕÒÓ ÐÒÅÐÁÒÁÔÏ× ÔÅÔÒÁÃÉËÌÉÎÏ×ÏÇÏ ÒÑÄÁ, Á × ÓÌÕÞÁÅ ÐÏ×ÔÏÒÎÏÇÏ ×ÙÄÅÌÅÎÉÑ ÂÁËÔÅÒÉÊ – ÌÅ×ÏÍÉÃÅÔÉÎ.
óÐÅÃÉÆÉÞÅÓËÏÊ ÄÉÅÔÙ ÐÒÉ ÈÏÌÅÒÅ ÎÅÔ, × ÐÅÒ×ÙÅ ÄÎÉ ÍÏÇÕÔ ÒÅËÏÍÅÎÄÏ×ÁÔØ ÓÔÏÌ N4, Á ÐÏÓÌÅ ÓÔÉÈÁÎÉÑ ×ÙÒÁÖÅÎÎÏÊ ÓÉÍÐÔÏÍÁÔÉËÉ É ×ÏÓÓÔÁÎÏ×ÌÅÎÉÑ ËÉÛÅÞÎÏÊ ÄÅÑÔÅÌØÎÏÓÔÉ (3-5-Ê ÌÅÎØ ÌÅÞÅÎÉÑ) – ÐÉÔÁÎÉÅ ÂÅÚ ÏÓÏÂÅÎÎÏÓÔÅÊ. ðÅÒÅÎÅÓÛÉÍ ÈÏÌÅÒÕ ÒÅËÏÍÅÎÄÏ×ÁÎÏ Õ×ÅÌÉÞÉÔØ × ÒÁÃÉÏÎÅ ÓÏÄÅÒÖÁÝÉÅ ËÁÌÉÑ ÐÒÏÄÕËÔÙ (ËÕÒÁÇÁ, ÔÏÍÁÔÎÙÊ É ÁÐÅÌØÓÉÎÏ×ÙÊ ÓÏËÉ, ÂÁÎÁÎÙ).
ðÒÏÇÎÏÚ ÐÒÉ Ó×ÏÅ×ÒÅÍÅÎÎÏÍ É ÁÄÅË×ÁÔÎÏÍ ÌÅÞÅÎÉÉ ÂÌÁÇÏÐÒÉÑÔÎÙÊ.
ðÒÏÆÉÌÁËÔÉËÁ:
ïÈÒÁÎÁ É ÏÂÅÚÚÁÒÁÖÉ×ÁÎÉÅ ÐÉÔØÅ×ÏÊ ×ÏÄÙ. áËÔÉ×ÎÏÅ ÎÁÂÌÀÄÅÎÉÅ ×ÒÁÞÏÍ ÌÉÃ, ÎÁÈÏÄÉ×ÛÉÈÓÑ × ËÏÎÔÁËÔÅ Ó ÂÏÌØÎÙÍÉ × ÔÅÞÅÎÉÅ 5 ÄÎÅÊ. ó ÃÅÌØÀ ÓÐÅÃÉÆÉÞÅÓËÏÊ ÐÒÏÆÉÌÁËÔÉËÉ ÐÏ ÐÏËÁÚÁÎÉÑÍ ÐÒÉÍÅÎÑÅÔÓÑ ËÏÒÐÕÓËÕÌÑÒÎÁÑ ÈÏÌÅÒÎÁÑ ×ÁËÃÉÎÁ É ÈÏÌÅÒÏÇÅÎ-ÁÎÁÔÏËÓÉÎ.
Источник
Наибольший подъем заболеваемости кишечными инфекциями наблюдается в летне-осенний период, что связано с выездами на садовые участки, на природу, употреблением овощей и фруктов, купанием в открытых водоемах. Возбудители острых кишечных инфекций могут находиться на поверхностях различных предметов, овощах, ягодах, фруктах.
К кишечным инфекциям относятся дизентерия, сальмонеллез, брюшной тиф, паратифы А и Б, холера, гастроэнтерит, пищевые токсикоинфекции, вирусный гепатит А, вирусные кишечные инфекции (аденовирус, ротавирус, норовирус и т. д.).
Основными симптомами заболевания кишечными инфекциями являются слабость, вялость, плохой аппетит, диарея, рвота, боли в животе, повышение температуры и появление озноба.
Для всех этих заболеваний характерным является проникновение возбудителей через рот и размножение их в кишечнике человека, откуда они с выделениями вновь попадают во внешнюю среду: почву, воду, на различные предметы и продукты питания.
Возбудители кишечных инфекций обладают высокой устойчивостью во внешней среде, сохраняя свои болезнетворные свойства от нескольких дней до нескольких недель и даже месяцев. В передаче возбудителей могут участвовать следующие факторы: вода, пищевые продукты, почва, предметы обихода, живые переносчики (например, насекомые) и т.д. В пищевых продуктах возбудители кишечных инфекций не только сохраняются, но и активно размножаются. Но при действии высокой температуры, например при кипячении, возбудители кишечных инфекций погибают.
Источником кишечными инфекциями является человек – больной или бактерионоситель (практически здоровый человек, в организме которого находятся возбудители кишечных инфекций).
Восприимчивость людей к кишечным инфекциям довольно высокая. Особенно подвержены им дети. В условиях несоблюдения правил личной гигиены кишечные инфекции способны передаваться окружающим, могут быстро распространяться среди лиц, окружающих больного (бактерионасителя) и вызывать массовые заболевания людей.
Опасность заражения кишечными инфекциями представляют продукты (блюда из них), употребляемые в холодном виде, без тепловой обработки т.к. микробы в ней не только хорошо сохраняются, но и размножаются. Большую опасность представляют собой кремово- кондитерские изделия, салаты, винегреты, молоко, масло, другие пищевые продукты (особенно те, которые не подлежат термической обработке).
Одним из основных факторов заражения и распространения кишечных инфекций является вода. Опасность заражения кишечными инфекциями представляет вода из открытых водоемов, используемая для питья, мытья посуды, рук, овощей и фруктов. Заражение может произойти при купании в открытых водоемах. Через воду могут распространяться холера, брюшной тиф, дизентерия, сальмонеллезы, вирусный гепатит “А” (или болезнь Боткина) и др.
Предметы домашнего обихода тоже могут содержать возбудителей различных заболеваний, особенно если в семье есть больной (или носитель) какого- либо заболевания. Это посуда, через которую могут передаваться кишечные инфекции, игрушки для детей, полотенца.
Профилактика кишечных инфекций включает простые правила гигиены:
– соблюдение правил личной гигиены (тщательное мытье рук с мылом перед приготовлением, приемом пищи, до и после посещения туалета;
– не использовать для питья воду из открытых источников. Употреблять для питья только кипяченную или бутилированную воду;
– перед употреблением свежие овощи и фрукты следует тщательно мыть и обдавать кипятком;
– соблюдать технологию приготовления блюд. Тщательно прожаривать (проваривать) продукты, особенно мясо, птицу, яйца и морепродукты;
– скоропортящиеся продукты хранить в соответствии с температурой, указанной на упаковке. Не оставлять приготовленную пищу при комнатной температуре более чем на 2 часа. Не использовать продукты с истекшим сроком годности и хранившиеся без холода (скоропортящиеся продукты);
– для обработки сырых продуктов пользоваться отдельными кухонными приборами и принадлежностями, такими как ножи и разделочные доски;
– осуществлять раздельное хранение сырых и готовых продуктов;
– купаться только в установленных для этих целей местах. При купании в водоемах и бассейнах не следует допускать попадание воды в рот;
– проводить влажные уборки помещений с применением дезинфицирующих средств;
– не накапливать мусор в жилищах, не допускать наличие мух в местах хранения продуктов.
ПОМНИТЕ!
Соблюдение простых профилактических мер позволить избежать распространения кишечных инфекций, повторного заражения людей и сохранит Ваше здоровье и здоровье Ваших близких!
Источник
