Симптом малинового желе при кишечной непроходимости
Дата публикации 2 апреля 2019Обновлено 22 сентября 2020
Определение болезни. Причины заболевания
Инвагинация кишечника — это внедрение одной части кишки в другую, в результате которого развивается кишечная непроходимость.
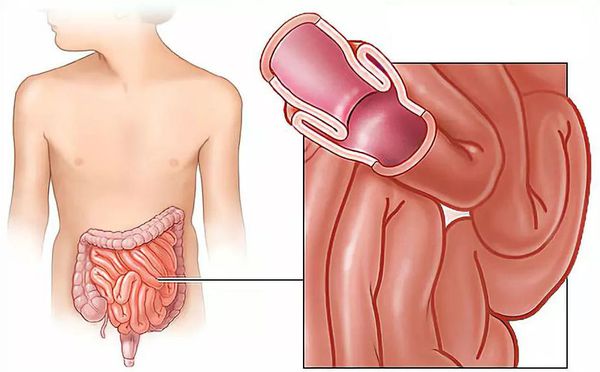
Данное заболевание является комбинированным видом механической непроходимости,так как оно сочетает в себе элементы обтурации (закрытия просвета кишки инвагинатом) и странгуляции (сдавления сосудов, питающих кишку).
Чаще всего к причинам возникновения инвагинации кишечника относят:
- возрастные особенности соединительной ткани у младенцев (крайне подвижный купол слепой кишки и недостаточность илеоцекального клапана, отделяющего тонкую кишку от толстой);
- незрелость нервной системы, которая просто даёт сбой — нарушается баланс между сокращениями продольных и круговых мышц кишки, а также возникает спазм вышележащего и парез (полное расслабление) нижележащего отдела кишки.
Дополнительными факторами риска могут стать:
- вирусные и кишечные инфекции;
- усиленная моторика (например, в ответ на приём слабительных);
- кишечная форма аллергии;
- муковисцидоз;
- туберкулёз брюшины и кишечника.
Также есть предположение, что инвагинацию кишечника может провоцировать именно аденовирусная или ротавирусная инфекция.[2][3] Они поражают сначала Пейеровы бляшки кишечника, а затем мезентериальные лимфоузлы (лимфоузлы брыжейки тонкой кишки), где происходит размножение вируса. Этот тезис правильнее соотнести с большинством вирусных инфекций, например, с семейством пикорновирусов (вирус Коксаки, энтеровирусы).
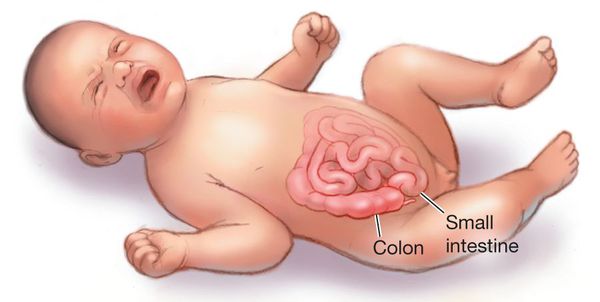
Инвагинация кишечника встречается у абсолютно здоровых младенцев в возрасте 4-9 месяцев и является основной причиной кишечной непроходимости (в 85-90% случаев).[1]
У детей старшего возраста эта патология проявляется реже и часто имеет органическое происхождение:
- эмбриональные спайки Лейна (мембрана Джексона);
- энтероптоз — расположение петлей кишечника ниже нормы;
- дивертикул Меккеля — врождённая аномалия подвздошной кишки;
- полипы толстой кишки;
- кишечные удвоения;
- болезнь Геноха (геморрагический васкулит);
- гиперплазия (увеличение) лимфоидной ткани;
- новообразования, в том числе злокачественные.
Мальчики страдают данной патологией чаще девочек почти в два раза.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы инвагинации кишечника
Проявления инвагинации зависят от её вида и продолжительности нарушения. К основным симптомам можно отнести:
- боль в животе;
- плач, беспокойство;
- отказ от еды;
- рвоту;
- выделение из заднего прохода розоватой слизи — симптом “малинового желе”.
Заболевание начинается всегда внезапно с выраженного беспокойства, плача и болей в животе: ребёнок поджимает ножки, плачет, отказывается от пищи, игр и предлагаемых предметов. Так же неожиданно боли прекращаются, и ребёнок даже может продолжить играть, принимать пищу, но через некоторое время приступ повторяется.
Такой волнообразный характер болей объясняется движением волны кишечной перистальтики: при сокращении круговых мышц влагалища (ущемляющей части) инвагината в стенке (ущемлённой части) инвагината возникает гипоксия, вследствие чего появляется боль. На данном этапе возможна одно- или двукратная рвота рефлекторного характера (на высоте болевого синдрома). У ребёнка может быть нормальный стул, температура, как правило, не поднимается.
Если в период первых приступов ребёнок останется без квалифицированной медицинской помощи, то процесс инвагинации будет развиваться дальше:
- интервалы между “схватками” будут всё короче;
- боль постепенно станет постоянной;
- ребёнок будет бледным, истощённым, плаксивым, адинамичным, станет отказываться от пищи и игр;
- возникнет рвота, которая принесёт кратковременное облегчение или вовсе не облегчит состояние.
ВАЖНО: через некоторое время после приступов вид и поведение ребёнка не будут соответствовать слабому болевому синдрому — такое состояние следует расценивать как крайне тяжёлое, так как при отмирании стенки кишки боль прекращается, а патологический процесс прогрессирует. На этом этапе важным симптомом будет выделение из заднего прохода слизи, окрашенной в розовый цвет. Этот специфичный признак обнаруживается:
- в 70% случаев в первые 12 часов от начала заболевания (причём в 40% случаев — спустя 4 часа);
- в 30% случаев спустя 12 часов после начала заболевания.
В некоторых случаях симптом “малинового желе” не возникает ни в один из периодов болезни. В основном такое бывает в случае слепо-ободочной формы инвагинации. Это связано с отсутствием ущемления и преобладанием закрытия просвета кишки инвагинатом.
Проявления заболевания при слепо-ободочной и толстокишечной формах инвагинации невыразительны:
- нет выраженного беспокойства;
- приступы боли в животе становятся менее интенсивными и протекают с длительными “светлыми” промежуткам;
- рвота возникает только у 20-25% маленьких пациентов.
Патогенез инвагинации кишечника
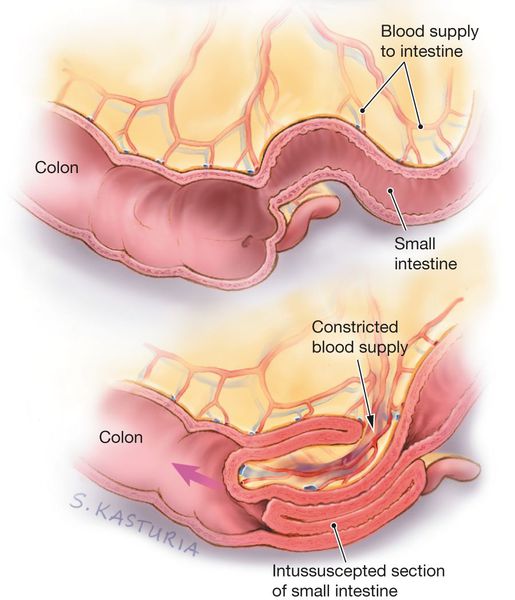
Инвагинация кишечника чаще всего представляет собой внедрение проксимальной (ближней) части кишки в дистальную (дальнюю). По сути, это нарушение одновременно является и ущемлением части кишки, и закупоркой кишечной трубки, которые в дальнейшем становятся причиной патологических изменений в стенке кишки.
Механизм внедрения одной кишки в другую
В стенке кишки есть Мейсснерово и Ауэрбахово нервные сплетения[5][6], которые отвечают за то, чтобы мышцы кишки сокращались и расслаблялись. При введении в пищу незнакомого продукта — прикорма (например, фруктового сока или нового пюре) — происходит раздражение стенок кишки и вышеописанных нервных сплетений. В результате этого возникает спазм вышележащего отдела и парез (расслабление, невозможность сократиться) нижележащего отдела, которые в совокупности дают старт формированию инвагината: под воздействием спастических сокращений стенка кишки постепенно начинает втягиваться в её просвет.
Поскольку вместе с кишечной стенкой внедряется и её питающая часть — брыжейка — возникает замедление и полная остановка кровотока в венозном русле кишки, т. е. венозный стаз. В итоге данные процессы приводят к отёку, артериальной ишемии стенки и отмиранию поражённой кишки. Поэтому крайне важно вовремя распознать нарушения и обратиться к врачу.
Классификация и стадии развития инвагинации кишечника
Инвагинация может образоваться на любом отрезке кишечника. По классификации J. Waldschmidt (1990), обычно выделяют три анатомических вида инвагинации кишечника:
- илеоцекальная — внедрение тонкой кишки в ободочную (встречается в 94% случаев);
- тонко-тонкокишечная — внедрение тонкой кишки в тонкую (встречается в 5% случаев);
- толсто-толстокишечная — внедрение толстой кишки в толстую (встречается в 1% случаев).
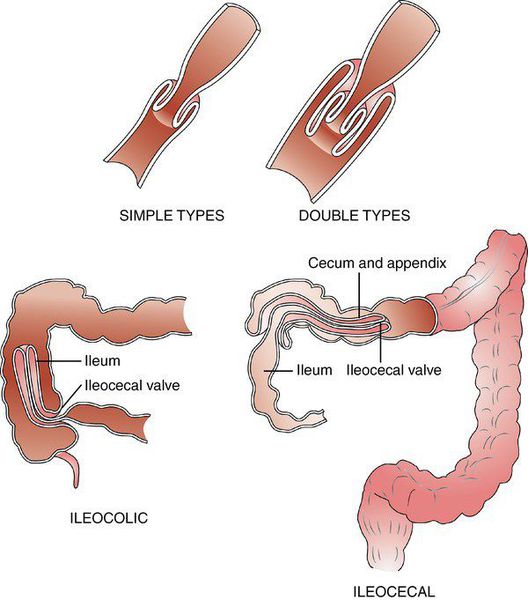
Илеоцекальная инвагинация, в свою очередь, можно разделить на два подвида:
- слепо-ободочная инвагинация — внедрение слепой кишки в восходящую ободочную (“головка” инвагината — слепая кишка);
- подвздошно-ободочная инвагинация — внедрение подвздошной кишки в восходящую ободочную через Баугиневу заслонку (“головка” инвагината — подвздошная кишка).
По направлению внедрения инвагината выделяют два типа инвагинации:
- нисходящая инвагинация — вышележащий участок входит в нижележащий (встречается редко);
- восходящая инвагинация — нижележащая часть кишки входит в вышележащую.
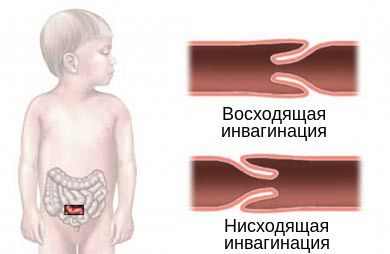
Инвагинация может протекать по трём клиническим типам:
- острое течение (в 98,8% случаев) — внедрение кишок, возникающее впервые, с характерным острым началом, сопровождающееся явными проявлениями кишечной непроходимости;
- рецидивирующее течение (в 0,7% случаев) — повторное внедрение кишок с острым началом;
- хроническое течение (в 0,5% случаев) — длительное внедрение кишок, при котором признаки клинической непроходимости выражены слабо.
Осложнения инвагинации кишечника
При длительном закрытии просвета кишки и закупорки сосудов возникнет кишечная непроходимость, а затем некроз (отмирание) стенки ущемлённой кишки. Некроз стенки ущемленной кишки может наступить через:
- 6-12 часов при подвздошно-ободочной инвагинации;
- 12-24 часа при тонкокишечной инвагинации;
- 36-48 часов при толстокишечной инвагинации.
Этот процесс в дальнейшем способен привести к перфорации — образованию отверстия в кишечнике.
Некроз и перфорация кишечника могут стать причиной развития перитонита. На это осложнение будут указывать такие симптомы, как:
- выраженный болевой синдром;
- сначала беспокойство, а потом полное безразличие ребёнка;
- вздутие живота;
- отсутствие отхождения газов и стула;
- выраженное ухудшение общего состояния.
Однако наличие отверстия в кишке редко приводит к развитию перитонита, так как ущемленная и уже некротизированная кишка находится внутри другой здоровой кишки.
Диагностика инвагинации кишечника
Диагностика инвагинации кишечника не вызывает трудностей и включает в себя осмотр, который производится детским хирургом, и инструментальное обследование.
Золотым стандартом считается проведение ультразвукового исследования (сонографии) органов брюшной полости, так как оно является неинвазивным, быстрым, безопасным, безболезненным и высоко информативным методом.[9][10] При помощи сонографии можно диагностировать инвагинат не только на типичных, но и на атипичных участках кишечника, что повышает точность установления и верификации диагноза.
В момент УЗ-исследования врач может определить один из симптомов:
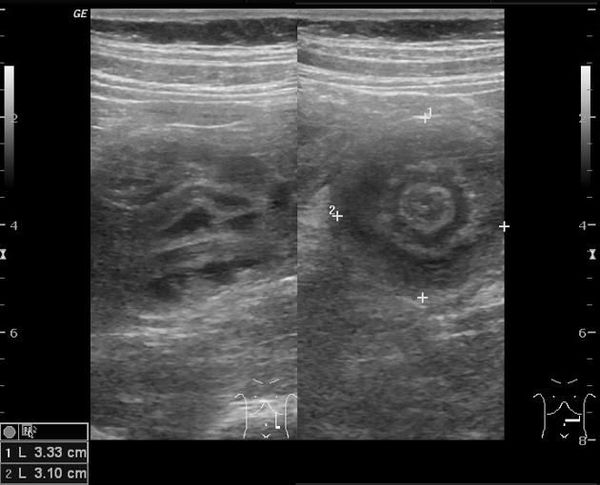
- симптом мишени (за счёт внедрения одной кишки в другую инвагинат на срезе выглядит как мишень);
- симптом “почки с завоздушенным центром”.
При осмотре хирург прощупывает живот пациента. Таким образом он может обнаружить характерный симптом слепо-ободочной инвагинации (симптом Данса) — “исчезновение” купола слепой кишки и выявление как бы пустой области правой подвздошной ямки. Дополнительным признаком может быть пальпаторное определение инвагината в брюшной полости в качестве дополнительного образования.
Очень важно произвести ректальное пальцевое исследование. Оно может быть очень информативным, так как с его помощью выявляются такие признаки инвагинации, как:
- расслабленные сфинктеры ануса — симптом Гиршпрунга;
- пальпируемая головка инвагината (при его расположении в сигмовидной кишке);
- эвагинация — выпадение головки инварианта через атоничные сфинкстеры ануса (возникает в тяжёлых случаях при толстокишечной инвагинации).
Также необходимо произвести осмотр содержимого прямой кишки и вышележащих отделов: при инвагинации можно обнаружить слизь малиновой окраски и кровь.
Дополнительными методами могут служить рентгенография органов брюшной полости, компьютерная томография и ирригография.
Лечение инвагинации кишечника
Лечение инвагинации кишечника подразумевает дезинвагинацию — высвобождение ущемленной кишки. Согласно Приказу Министерства здравоохранения РФ № 203 “Об утверждении критериев оценки качества медицинской помощи”, лечение инвагинации кишечника должно производится не позже, чем через час после установления диагноза.[7] Дело в том, что патологический процесс в стенке ущемлённой кишки очень опасен. Поэтому важно как можно раньше и максимально быстро произвести дезинвагинацию.
Выделяют два основных принципа лечения инвагинации: хирургический (оперативный) и консервативный.
В случае тяжёлого общего состояния ребёнка необходимо произвести предоперационную подготовку:
- восстановить водно-электролитный баланс;
- снизить гипертермию;
- улучшить микроциркуляцию;
- как можно раньше ввести антибактериальные препараты.
Консервативная терапия
Лечение инвагинации кишечника длительное время было исключительно хирургическим, так как уровень диагностики был низким. На данный момент при отсутствии убедительных данных за перитонит и некроз ущемлённой кишки проводится консервативное лечение с помощью специальной манипуляции — дезинвагинации воздухом.[8] Эта процедура выполняется под общей анестезией и не причиняет ребёнку боль. Суть её заключается в ведении специальной трубки — ректального зонда с подключенной к нему системой нагнетания воздуха и манометром (ректоскопом с подсоединённым баллоном Ричардсона). Под определённым давлением воздух нагнетается в кишечник, и при помощи давления газа инвариант расправляется.
Данный метод считается золотым стандартом консервативного лечения инвагинации кишечника. Его эффективность подтверждена множеством мультицентровых исследований.[11][12][13][14][15]
Также существует метод гидродезинвагинации, основанный на воздействии гидростатического давления на инвагинат. Он подразумевает применение клизмы с нагнетанием тёплого физраствора или бариевой взвеси под контролем рентген-установки, которая ведёт непрерывную съёмку.
Стоит отметить, что метод с бариевой взвесью, по мнению авторов, имеет один плюс: барий является достаточно плотным и тяжёлым веществом, что может дать больше шансов для консервативной дезинвагинации. Однако в настоящее время данная взвесь не применяется, так как может привести к грозному осложнению: если во время дезинвагинации произойдет прорыв стенки кишки, то бариевая взвесь попадёт в брюшную полость, откуда удалить её будет крайне сложно, что даст толчок к развитию тяжёлого перитонита.
Сама по себе гидродезинвагинация в Федеральных клинических рекомендациях указана как дополнительный метод лечения, но она менее предпочтительна.[8]
Оперативное лечение
Хирургическое лечение инвагинации кишечника проводится значительно реже. Для его проведения существуют чётко сформулированные показания:
- наличие перитонита и верифицированного диагноза “Инвагинация кишечника”;
- более 24-48 часов с момента начала заболевания;
- отсутствие эффективности от трёх попыток консервативной дезинвагинации (пневмодезинвагинации).
При наличии соответствующего оборудования и достаточной квалификации хирурга инвагинация устраняется через лапароскопический доступ. Если нет возможности произвести лапароскопическую дезинвагинацию, прибегают к открытой методике, которая уступает лишь в части послеоперационной реабилитации.
Сроки реабилитации крайне индивидуальны и зависят от многих факторов. Принято считать, что после лапароскопического высвобождения ущемлённой кишки реабилитация протекает проще и быстрее за счёт уменьшенного болевого синдрома.
Прогноз. Профилактика
В случае своевременного обращения за медицинской помощью и вовремя проведённого лечения прогноз благоприятный. Скорее всего, о данной проблеме через 1-2 года родители (а уж ребёнок и подавно) не вспомнят, так как последствий никаких нет.
Обычно после пневмодезинвагинации требуется, чтобы ребёнок находился в стационаре в течение 24 часов. Однако если инвагинация кишечника произошла на фоне, например, кишечной инфекции, то необходимо пройти курс стационарного лечения по поводу заболевания, которое привело к инвагинации, так как не устранив проблему можно спровоцировать рецидив инвагинации.
В тяжёлых случаях с некрозом кишки выполняется удаление отмершего участка и производится наложение кишечной стомы (выведение кишки на переднюю брюшную стенку и формирование противоестественного ануса). В этой ситуации прогноз будет зависеть от тяжести исходного и послеоперационного состояния и тяжести септического процесса.
Специфической профилактики инвагинации кишечника не существует, так как её причины обусловлены детским возрастом. Однако снизить риск возникновения данной патологии может правильное введение прикорма.[8]
Источник

Инвагинация кишок — основная хирургическая причина болей в животе у детей раннего возраста.
От правильной трактовки основных симптомов заболевания зависит, как быстро ребенок попадет к хирургу и получит необходимое лечение, в отсутствие которого ситуация может стать фатальной.
Заболевание возникает вследствие внедрения одного (приводящего) сегмента кишки в просвет другого (отводящего) по ходу перистальтики кишечника, крайне редко наоборот. Брыжейка проксимального отдела также внедряется в просвет дистального отдела кишки, при этом сдавливается, в результате чего возникает венозный стаз и отек кишечной стенки с последующим прогрессированием нарушений кровоснабжения.
Инвагинация кишок (ИК) — одна из наиболее частых причин приобретенной острой кишечной непроходимости у детей раннего возраста.
Исторический очерк
Первое описание этого страдания относится к 1674 году (Barbette P., Амстердам). В 1732 году Nuck произвел успешную операцию у взрослого больного. Спустя еще более 150 лет, в 1874 году, J. Hutchinson успешно прооперировал 2-летнего ребенка. В 1876 году датский педиатр Н. Hirshprung опубликовал работу о консервативном лечении инвагинации путем создания гидростатического давления. В 1905 году он сообщил о 107 больных, которых лечили методом гидростатического давления, с благоприятным исходом у 65%.
Распространенность
Частота ИК у детей составляет, по разным данным, 0,66–4,00 на 1000 живых новорожденных. Раньше считали, что преимущественно болеют дети грудного возраста (3–9 мес.), чаще мальчики (80– 85%). Заболевание у детей старше года отмечали в единичных случаях (около 10%) и, как правило, связывали с наличием анатомической причины (опухоль, дивертикул Меккеля и т. д.). По литературным и собственным данным, на современном этапе возраст детей, страдающих ИК, увеличился и сместился в сторону раннего — 1–3 года.
КЛАССИФИКАЦИЯ

В зависимости от локализации различают:
- илеоцекальную,
- тонкокишечную,
- толстокишечную инвагинации.
Наиболее часто (95%) у детей развивается илеоцекальная инвагинация, которая может быть подвздошно-ободочной (тонкая кишка через баугиниеву заслонку внедряется в восходящую) и слепоободочной (купол слепой кишки внедряется в слепую и восходящую, иногда тянет за собой подвздошную без внедрения через баугиниеву заслонку). Изолированное внедрение тонкой кишки в тонкую и толстой в толстую возникает у детей сравнительно редко (менее 5%).
К редким формам кишечного внедрения относят изолированную инвагинацию червеобразного отростка, дивертикула Меккеля, многоцилиндровую инвагинацию, а также ретроградную и множественные инвагинации.
ЭТИОПАТОГЕНЕЗ

Непосредственной причиной кишечного внедрения у детей грудного возраста считают нарушение перистальтики кишечника с дискоординацией продольной и круговой мускулатуры. Основной провоцирующий фактор — изменение питания (нарушение режима кормлений, введение прикорма, несоблюдение принципа постепенного введения новых продуктов). Кишечные (вирусные и бактериальные) инфекции также могут приводить к развитию инвагинации. Немаловажную роль играет незрелость регуляторных и ферментативных систем ЖКТ. Предрасполагающими условиями для возникновения кишечного внедрения у детей грудного возраста являются анатомические особенности илеоцекального отдела кишечника: подвижная слепая и подвздошная кишка, наличие общей брыжейки, недоразвитие клапанного аппарата баугиниевой заслонки, несоответствие между диаметром подвздошной кишки и ее «ампулой». У детей старше года основная причина ИК — гиперплазия лимфоидной ткани.
Неспецифический мезентериальный лимфаденит вызывает функциональные нарушения ЖКТ, выражающиеся в нарушении координации перистальтики кишечника, что, в свою очередь, приводит к кишечному внедрению. Однако в ряде наших наблюдений увеличенный отечный лимфатический узел в илеоцекальном углу играл роль leader point и являлся причиной рецидива илеоцекальной инвагинации после консервативной дезинвагинации. Накопленный в последние годы в детской хирургии опыт по лечению острой инвагинации кишок у детей старше года показал, что частота истинных анатомических причин (дивертикул Меккеля, опухоли, полипы) в этой возрастной группе не превышает 5%, что сопоставимо с детьми до года. Показатели смертности при ИК в экономически развитых регионах традиционно низкие. Однако летальность напрямую зависит от сроков поступления ребенка в стационар. При поступлении в хирургическое отделение ребенка со сроком заболевания до 24 часов летальность в настоящее время практически сведена к нулю.
КЛИНИЧЕСКАЯ КАРТИНА
Инвагинация кишок в большинстве случаев начинается внезапно, на фоне полного здоровья. Ребенок становится резко беспокойным, плачет, сучит ножками, отказывается от еды. Лицо приобретает страдальческое выражение. Приступ беспокойства заканчивается также внезапно, как и начинается, но через короткий промежуток времени повторяется вновь. Приступы болей в начале заболевания бывают частыми, с небольшими интервалами затишья (5–10 мин). Это связано с волнами кишечной перистальтики и продвижением инвагината внутри кишки.
Вскоре присоединяется рвота, которая имеет рефлекторный характер и связана с ущемлением брыжейки инвагинированного участка кишки. В более поздние сроки заболевания рвота обусловлена непроходимостью кишечника.
Температура тела чаще всего бывает нормальной, но может быть и повышенной. «Светлые» промежутки между схватками постепенно становятся более продолжительными, а приступы теряют остроту, но сопровождаются двигательным беспокойством ребенка. Общее состояние ухудшается: ребенок становится вялым, адинамичным, теряет интерес к окружающему. В первые часы заболевания может быть нормальный стул за счет опорожнения дистального отдела кишечника. Спустя некоторое время из прямой кишки вместо каловых масс отходит темная кровь, перемешенная со слизью — «малиновое желе».
Стул в виде «малинового желе» — один из важнейших патогномоничных симптомов ИК. При осмотре ребенка выявляют признаки интоксикации:
- бледность кожных покровов,
- сухость слизистых,
- тахикардия,
- повышение температуры тела.
При пальпации живота могут определять опухолевидное образование в виде гладкого малоподвижного, слегка болезненного валика, мягкоэластичной консистенции в правом мезогастрии. Опухолевидное образование — второй патогномоничный признак ИК. Из дополнительных симптомов илеоцекальной инвагинации при пальпации живота можно определить запустевание правой подвздошной области (симптом Данса) вследствие смещения слепой кишки вверх при ее внедрении.
В течение заболевания традиционно выделяют несколько стадий:
- 1 — начальные признаки инвагинации (до 12 ч);
- 2 — выраженные клинические проявления (12–24 ч);
- 3 — начинающиеся осложнения (до 48 ч);
- 4 –выраженные тяжелые осложнения (более 48 ч).
Собственные наблюдения показали, что временные границы этих стадий весьма условны. Описанная типичная клиническая картина характерна для илеоцекальной инвагинации у детей до 1 года. У детей старше года, а также при других видах инвагинации клиническая картина смазанная, что привносит определенные сложности в диагностику заболевания. Возможность быстрого развития структурно-ишемических нарушений в кишечной стенке и осложнений со стороны брюшной полости с тяжелыми патофизиологическими нарушениями в организме маленького пациента диктуют необходимость своевременной диагностики и лечения заболевания.
ДИАГНОСТИКА
Проблема диагностики ИК сохраняет свою актуальность со времен первого описания недуга. В настоящее время процент диагностических ошибок весьма высок и не имеет тенденции к снижению. Данные литературы показывают, что поздняя обращаемость родителей к врачу составляет только 10–15%, a процент ошибочных диагнозов достигает 88%. Ошибки в диагностике кишечного внедрения часто встречаются у врачей первичного звена, составляя от 34 до 88,8%, что определяет позднее поступление больных в хирургические стационары и, безусловно, ухудшает результаты лечения. Одна из главных причин диагностических трудностей при
ИК — нечеткость и непостоянство ее клинических симптомов в разные периоды заболевания, особенно у детей старше года. Для своевременной постановки диагноза огромное значение имеет правильная оценка анамнестических данных. Г. Мондор (1937) писал, что у ребенка с инвагинацией кишок «диагноз можно поставить по телефону».
Но это относится только к случаям заболевания с типичной клинической картиной. При физикальном обследовании можно выявить патогномоничные симптомы ИК, при пальпации живота — патологическое образование (инвагинат) в правом мезогастрии. Однако нередко беспокойство ребенка, или мышечный дефанс, не позволяет четко пропальпировать инвагинат.

При исследовании через прямую кишку характерно отсутствие каловых масс в ампуле, можно также выявить головку инвагината при низком его расположении либо при бимануальной пальпации определить опухолевидное образование. Наличие на перчатке после ректального исследования «малинового желе» также свидетельствует в пользу ИК. В подавляющем большинстве случаев для уточнения диагноза ИК необходимы дополнительные методы исследования.
Диагностическая ценность обзорной рентгенографии брюшной полости невелика. Выявляемая на рентгенограммах гомогенная тень, обусловленная инвагинатом, непостоянна. Признаки непроходимости кишечника (отсутствие газа в толстой кишке, горизонтальные уровни жидкости в тонкой кишке) зависят от стадии клинических проявлений и не являются специфичными для ИК. Большинство клиник в настоящее время отказались от обзорной рентгенографии брюшной полости как от обязательного метода диагностики при подозрении на ИК, заменив ее УЗИ.
Эхографическая картина кишечной инвагинации была впервые описана D. L. Wcissbcrg в 1977 году. С тех пор появилось множество работ, описывающих такие признаки инвагинации, как «симптом мишени», «симптом псевдопочки», «симптом слоеного пирога» и др. Современные УЗ-аппараты позволяют определять состояние кровотока в инвагинате, то есть жизнеспособность тканей, составляющих инвагинат, неинвазивно. Преимущества данного метода заключаются в возможности оценки любого отдела кишечника, возможности определения жизнеспособности кишечной стенки, а также определения структур стенки кишки и дополнительных включений, которые могут быть непосредственной причиной инвагинации. Кроме того, данный метод безопасен и не несет лучевую нагрузку на организм ребенка, что дает возможность неограниченного использования его в динамике.
Объективным методом диагностики ИК у детей, наиболее часто применяемым в возрасте старше 1 года, с 70–80-х годов прошлого столетия стала лапароскопия. Она позволяет не только диагностировать сам инвагинат, визуально оценить его жизнеспособность, но и под непосредственным визуальным контролем расправить инвагинат и диагностировать патологические изменения в брюшной полости, способствующие его возникновению.
ЛЕЧЕНИЕ
В отношении лечебной тактики при ИК позиции разных клиник как в нашей стране, так и за рубежом остаются несогласованными. Спорны вопросы временных и возрастных показаний к консервативным процедурам, их варианты, объем диагностических мероприятий, контроль эффективности дезинвагинации, объем оперативного вмешательства и многое другое.
На современном этапе, начиная с 60-х годов прошлого столетия, основным методом консервативного лечения и одновременно диагностики остается дезинвагинация воздухом под рентгеноскопическим контролем — пневмоирригоскопия.
У нас в стране основные модификации метода были детально разработаны В. М. Портным (1962) и Л. М. Рошалем (1964). Однако метод сопряжен с радиационной нагрузкой на ребенка. Кроме того, данное исследование не позволяет обнаружить и расправить инвагинацию кишок при локализации ее в тонком кишечнике, в связи с тем что воздух при пневмоирригоскопии задерживается баугиниевой заслонкой и попадает только в терминальный отдел подвздошной кишки.
Лапароскопия наряду с пневмоирригоскопией — одновременно метод диагностики и лечения ИК у детей. Она несет в себе преимущества визуального контроля жизнеспособности инвагината, а также позволяет выявить изменения или анатомические причины в брюшной полости, явившиеся непосредственной причиной кишечного внедрения. В подавляющем большинстве случаев лапароскопия эффективна в лечении ИК у детей.
Метод позволяет как выполнить дезинвагинацию воздухом или при помощи инструментов под визуальным контролем, так и устранить анатомическую причину (дивертикул Меккеля и др.), либо четко определить объем оперативного вмешательства при переходе на открытую операцию. Обладая рядом преимуществ перед пневмоирригоскопией, лапароскопия является инвазивным вмешательством.
Таким образом, лучевая нагрузка при пневмоирригоскопии конкурирует с агрессивностью оперативного вмешательства при лапароскопии. Сегодня наиболее дискутабельным остается вопрос о лечебнодиагностическом алгоритме при ИК у детей. Многочисленными исследованиями доказано, что скорость развития изменений в стенке кишечника при ИК зависит от ее вида и срока заболевания. Многие авторы считают, что консервативная дезинвагинация безопасна при давности заболевания до 24 часов. При этом в качестве доказательной базы рассматривают вероятность развития некроза инвагинированной кишечной петли. В то же время результаты исследований последних лет и накопленный в детской хирургии опыт свидетельствуют об отсутствии прямой коррелятивной связи между длительностью заболевания и выраженностью циркуляторных расстройств в стенках инвагината.
Таким образом, к 2000 годам в российской неотложной детской хирургии сформировалась потребность в неинвазивной методике диагностики и лечения достоверно визуализирующей сам инвагинат, состояние кровотока в цилиндрах инвагината, изменения со стороны окружающей брюшной полости и объективно контролирующей процесс дезинвагинации. Всем этим требованиям в полной мере отвечает УЗИ. Появление УЗ-аппаратов премиум-класса позволило не только диагностировать ИК у детей, но и определять жизнеспособность инвагината с использованием цветового допплеровского картирования (ЦДК), а также визуализировать процесс гидростатической дезинвагинации.
Симптом сот, обусловленный поступлением жидкости через баугиниеву заслонку в тонкую кишку, что подтверждает эффективность гидростатической дезинвагинации. Таким образом, внедрение в широкую клиническую практику УЗИ для диагностики ИК привело к реанимации методики гидростатического расправления инвагината, предложенной еще в 1876 году Гиршпрунгом.
Клизму для консервативной дезинвагинации широко применяли в начале XX века под общеклиническим и местным пальпаторным контролем. Необходимость объективного контроля дезинвагинации привела к использованию рентгенографии. Клизму стали делать с бариевой взвесью под рентгенологическим контролем (ирригоскопия), которую, в свою очередь, заменила пневмоирригоскопия.
Методика гидростатической дезинвагинации вкупе с УЗИ получила в последние годы второе дыхание во всем мире. Однако в России она не имеет широкого распространения и как консервативный метод лечения ИК используется только в отдельных клиниках, в том числе в НИИ НДХиТ. На современном этапе совокупная оценка результатов эхографического исследования, включая исследование кровотока в дуплексном режиме, является основой дифференцированной лечебной тактики, ограничивающей показания к хирургическому лечению и расширяющей возможности консервативных методов независимо от возраста ребенка и длительности заболевания.
Гидростатическая дезинвагинация под контролем УЗИ — гидроэхоколоноскопия (ГЭК) — обладает всеми преимуществами консервативного лечения, обеспечивает контроль жизнеспособности кишечной стенки до и после расправления инвагината, является методом диагностики и контроля дезинвагинации и лишена радиационной нагрузки. При наличии эхографической картины патологического объемного образования в структуре инвагината, сомнительной жизнеспособности кишки, при рецидиве заболевания и присоединении перитониальных симптомов окончательное суждение о необходимом характере и объеме хирургического пособия следует основывать на результатах прямой визуализации путем лапароскопии. Лапаротомия при инвагинации кишок показана только при неэффективности или технической невозможности использования лапароскопических технологий.
ЗАКЛЮЧЕНИЕ
Инвагинация кишок — распространенное хирургическое заболевание детей раннего возраста. Возможность быстрого развития структурно-ишемических изменений в кишечной стенке диктует необходимость немедленного обращения к хирургу и своевременного применения визуализирующих методов диагностики. Как метод визуального контроля при гидростатическом расправлении инвагината эхография, в отличие от рентгеноскопии, не несет радиационной нагрузки и с этих позиций обладает значимым преимуществом у детей раннего возраста.
doclvs.ru
Внимание! информация на сайте не является медицинским диагнозом, или руководством к действию и предназначена только для ознакомления.
Источник
