Стенты для желудочно кишечного тракта
Стентирование — это способ восстановления просвета полого органа при помощи специального устройства — стента, который представляет собой тончайший металлический каркас, как правило, в форме цилиндра, способный восстанавливать форму трубчатых органов, измененную сдавлением либо врастанием опухоли.
Стентирование используется в практике онкологической гастроэнтерологии для восстановления просвета пищевода, желудка, двенадцатиперстной кишки, толстой кишки и желчевыводящих протоков, а также в пульмонологии для восстановления просвета трахеи и крупных бронхов. Этот вид вмешательств решает серьезные задачи, не прибегая к «большой хирургии», т. е. самым малоинвазивным способом.
Преимуществом эндоскопических методик является их высокая эффективность, минимальное количество осложнений, максимально быстрая реабилитация пациентов и существенное улучшение качества жизни за счет уменьшения количества дней, необходимых для реабилитации и сохранением физиологических функций стентируемого органа.
Команда врачей, проводящих эндоскопические вмешательства
Эндоскопическая хирургия в лечении онкологических пациентов требует от хирурга высокой точности, виртуозного владения методиками стентирования и немалого опыта. Нашим коллективом врачей под руководством доктора медицинских наук М. С. Бурдюкова выполнено:
- Более 1000 эндоскопических операций на желчных протоках;
- Более 200 эндоскопических стентирований при опухолях пищевода;
- Более 100 стентирований при опухолях желудка;
- Более 150 стентирований по поводу опухолей двенадцатиперстной кишки;
- Более 100 стентирований при опухолях толстой кишки;
- Более 50 эндоскопических операций у пациентов, ранее перенесших серьезное хирургическое вмешательство.
Эндоскопическое лечение отличает высокая эффективность с минимумом осложнений. Пациенты максимально быстро восстанавливаются, существенно улучшается качество их жизни, а функции стентируемого органа сохраняются.
Врачи Европейской клиники успешно применяют различные виды стентов, в том числе инновационные модели Hot AXIOS американской компании Boston Scientific Corporation. Эти стенты имеют форму «гантели» с расширениями на концах, за счет чего надежно удерживаются в нужном месте. Благодаря большой ширине просвета, в них, в отличие от других моделей, крайне редко возникает непроходимость, через них можно свободно выполнять эндоскопические вмешательства: дренирование (выведение жидкости), некрэктомию (удаление погибших тканей).
Далее мы остановимся чуть подробнее на стентировании желудочно-кишечного тракта, стентировании желчевыводящих путей, а также трахеобронхиального дерева.
Стентирование желудочно-кишечного тракта (ЖКТ)
Стентирование желудочно-кишечного тракта — это малоинвазивный способ восстановления проходимости желудочно-кишечного тракта за счет установки стента. Это вмешательство проводится под двойным контролем: эндоскопическим и рентгенологическим, что позволяет максимально контролировать процесс и выполнять прецизионные, уникальные по своей точности операции.
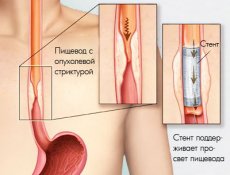
Стентирование — это оптимальный способ помощи пациентам с опухолевыми и доброкачественными стриктурами (сужениями) ЖКТ, которым хирургическое лечение не показано в виду распространенности опухолевого процесса или при наличии противопоказаний к его проведению, а также, в некоторых случаях — как метод временной помощи перед предстоящим оперативным вмешательством.
Чаще всего стентирование применяется при следующих заболеваниях:
- опухоли пищевода, пищеводно-желудочного перехода, желудка, двенадцатиперстной кишки, толстой кишки;
- прорастание (компрессия) злокачественными опухолями смежных органов (при опухолях легкого);
- рецидив опухоли в области анастомоза после оперативного лечения;
- пищеводно-респираторные свищи;
- несостоятельность анастомозов после операции;
- доброкачественные стриктуры пищевода и анастомозов;
- перфорации пищевода, в том числе ятрогенные.
В этом случае цель вмешательства — улучшение качества жизни пациента за счёт восстановления пассажа пищи, жидкости и лекарственных препаратов по ЖКТ; возможность полноценного питания и приёма химиопрепаратов естественным способом. А также подготовка пациента к оперативному лечению, проведению химиотерапии и другим специфическим методам лечения.
Всю необходимую информацию о подготовке к стентированию в каждом конкретном случае пациент получает от лечащего врача. Но общим правилом является следующее: воздерживаться от приема пищи в течение определенного времени перед вмешательством.
Проведение процедуры стентирования
Установка стента проводится в условиях медикаментозного сна, поэтому, никаких болезненных ощущений и дискомфорта пациент не испытывает. Время, затрачиваемое на выполнение стентирования, зависит от уровня расположения сужения, типа выбранного для установки стента и обычно составляет 15–45 минут. После выполнения эндоскопического стентирования пациенту выдается документ, содержащий протокол исследования и заключение. Протокол содержит детальное описание хода вмешательства. Врач, выполнявший стентирование, подробно пояснит о дальнейшем режиме питания, выдаст на руки краткую памятку. По желанию ход исследования может быть записан на диск, о чем необходимо предупредить медицинский персонал заранее.
В течение 30 минут после процедуры не следует пить. После выполнения вмешательства пациенту (либо его родственникам) выдается памятка, в которой указаны все необходимые рекомендации по течению послеоперационного периода, особенностях диеты и состояниях, которые возникают у пациента после стентирования. Рекомендуется проинформировать врача-эндоскописта при появлении необычных симптомов и любых тревожащих обстоятельствах в первые часы и дни после исследования.
Альтернативы стентированию
Для избавления пациента от дисфагии (невозможности употреблять пищу) и обеспечения адекватного уровня качества жизни используется множество методов. Среди них хирургические, сопряженные с высокой частотой осложнений, летальностью, длительностью стационарного лечения и более высокой его стоимостью. Часто такие вмешательства не приводят к улучшению качества жизни. Использование других эндоскопических методов для реканализации просвета (например,электро- и лазерной коагуляции, бужирования, баллонной дилатации) требует длительного лечения с повторением сеансов, при этом их эффективность является кратковременной.
Осложнения стентирования
Поскольку стентирование это малоинвазивный метод восстановления проходимости желудочно-кишечного тракта, имеется риск возникновения как обычных, связанных с выполнением эндоскопического исследования, так и своих специфических осложнений. Частота серьёзных осложнений при проведении диагностического исследования достаточно низка и не превышает 0,01%. Подавляющее большинство осложнений могут быть скорректированы эндоскопическим или медикаментозным способом.
Стентирование желчевыводящих путей
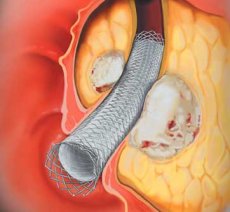
Стентирование желчевыводящих путей — малоинвазивный эндоскопический способ восстановления проходимости желчных путей при механической желтухе путем установки в желчные протоки на уровень сужения стента, который открывает просвет протоков и восстанавливает беспрепятственный отток желчи из печени в двенадцатиперстную кишку. Это вмешательство позволяет сохранить естественный желчеотток, что, во-первых, резко повышает качество жизни (не нужно ходить с выходящими наружу дренажами), кроме того, естественное поступление желчи не приводит к потере важных веществ, а также стимулирует нормальную работу кишечника.
Вмешательство проводится под двойным контролем: эндоскопическим и рентгенологическим, поскольку необходима точность движений и навигации даже большая, чем при стентировании ЖКТ.
Стенты, устанавливаемые в желчные протоки — билиодуоденальные стенты, иногда еще называют «потерянные» стенты. Имеется в виду, что после его установки пациент может о нем смело забыть: стент не требует обслуживания, никак не дает о себе знать, таким образом, после разрешения механической желтухи ничто не напоминает о проведенном вмешательстве.
Билиодуоденальное стентирование является оптимальным способом восстановления желчеоттока у пациентов с механическим блоком желчных протоков. Пациентам с опухолевыми и доброкачественными стриктурами ЖКТ, которым хирургическое лечение не показано в виду распространенности опухолевого процесса или при наличии противопоказаний к его проведению, а также, в некоторых случаях, как метод временной помощи перед предстоящим оперативным вмешательством.
Стентирование желчных протоков применяется при следующих заболеваниях, вызывающих затруднение желчеоттока и механическую желтуху:
- Опухоль поджелудочной железы, большого дуоденального сосочка, внепеченочных желчных протоков, двенадцатиперстной кишки;
- Метастатическое поражение печеночно-двенадцатиперстной связки;
- Желчекаменная болезнь, осложненная холедохолитиазом;
- Хронический панкреатит;
- Кисты поджелудочной железы;
- Постхолецистэктомический синдром;
- Стриктуры желчных протоков после различных операций на желчном пузыре и печени.
Методы лечения механической желтухи включают в себя восстановление оттока желчи, а также медикаментозную терапию, направленную на восстановление функции печени, избавление органов и тканей от накопленного избыточного билирубина.
Цель стентирования желчных протоков — это улучшение качества жизни пациентов за счёт восстановления пассажа желчеоттока наиболее физиологическим и безопасным способом — эндоскопическим. Способом, после которого в максимально быстрые сроки происходит восстановление функции печени. Стентирование желчных протоков, а также другие виды операций на желчном дереве, выполняемые эндоскопически являются либо самостоятельным и окончательным методом оказания помощи пациентам, либо подготовительным этапом перед операцией или проведением других, специфических методов лечения, например, таких как химиотерапия.
Установка билиодуоденального стента проводится в условиях медикаментозного сна и не вызывает никаких болезненных ощущений. Время, затрачиваемое на выполнение стентирования, зависит от уровня расположения, анатомических особенностях пациента, в частности анатомии панкреатобилиарной зоны, особенностей выполняемого вмешательства, типа и количества выбранных стентов. Обычно это 45–60 минут.
В течение суток после вмешательства пациенту рекомендуется соблюдать постельный режим и воздержаться от приема пищи. После выполнения вмешательства пациенту (либо его родственникам) выдают памятку, в которой указаны все необходимые рекомендации по течению послеоперационного периода, особенностях диеты и состояниях, которые возникают у пациента после стентирования. Рекомендуется проинформировать врача-эндоскописта при появлении необычных симптомов и любых тревожащих обстоятельствах в первые часы и дни после исследования.
Чрескожное дренирование внутрипечёночных желчных протоков или желчного пузыря это альтернативный метод лечения, который применяют при высоких блоках желчеотведения, когда имеются технические ограничения для эндоскопического стентирования.
Преимущества эндоскопического метода:
- малая инвазивность,
- статистически доказанная большая безопасность по сравнению с другими альтернативными способами восстановления желчеоттока,
- возможность удаления камней при холедохолитиазе,
- обеспечение физиологичного оттока желчи у большинства пациентов.
Осложнения также редки как и при других вариантах эндоскопического стентирования. Подавляющее большинство осложнений могут быть скорректированы эндоскопическим или медикаментозным способом.
Стентирование трахеобронхиального дерева
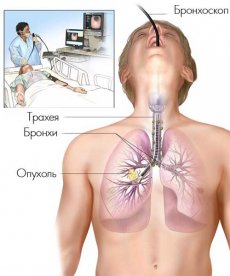
Стентирование трахеобронхиального дерева — это малоинвазивный способ восстановления проходимости трахеи и главных бронхов, обеспечивающий доступ воздуха к легочной ткани путем установки на уровень сужения стента. Вмешательство проводится под двойным контролем: эндоскопическим и рентгенологическим.
Стентирование является одним из способов помощи пациентам с опухолевыми и доброкачественными стриктурами трахеи и бронхов, страдающих выраженной дыхательной недостаточностью, которым хирургическое лечение не показано в виду распространенности опухолевого процесса или при наличии противопоказаний к его проведению. В некоторых случаях стентирование применяется для временной помощи перед предстоящим оперативным вмешательством, либо, при наличии перспективы от планируемой химиотерапии, как временный этап оптимизации дыхательной деятельности до момента ответа опухоли на химиотерапию.
Применяется при следующих заболеваниях:
- центральный рак лёгкого с вовлечением трахеи или главных бронхов,
- стриктуры трахеи или бронхов после длительного нахождения пациента на искусственной вентиляции легких,
- компрессия трахеи и главных бронхов увеличенными лимфатическими узлами,
- пищеводно-респираторные свищи,
- несостоятельность анастомозов после операции.
Целью вмешательства является улучшение качества жизни пациентов за счёт обеспечения доступа кислорода к легочной ткани путём восстановления просвета обтурированного бронха либо трахеи; подготовка пациента к оперативному лечению, проведению химиотерапии и другим специфическим методам лечения, реабилитация пациентов после длительного нахождения в условиях искусственной вентиляции лёгких, осложненной формированием стриктуры в месте стояния интубационной трубки, либо трахеостомы.

Установка стента проводится в условиях медикаментозного сна, поэтому, никаких болезненных ощущений и дискомфорта пациент не испытывает. Время, затрачиваемое на выполнение стентирования зависит от уровня расположения сужения, типа выбранного для установки стента и обычно составляет 15–45 минут.
Для избавления пациента от асфиксии и обеспечения адекватного уровня качества жизни используется множество методов:
- Хирургический метод в виду либо распространенности опухолевого процесса, либо морфологическим особенностям строения опухоли не всегда показан.
- Использование других эндоскопических методов для реканализации просвета — электро- и лазерной коагуляции, бужирования, баллонной дилатации — требует длительного лечения с повторением сеансов, при этом их эффективность является кратковременной.
- Выжидательная тактика направлена на получение ответа от проведения химиотерапии, однако, при выраженных симптомах дыхательной недостаточности, химиотерапевты могут отказаться от её проведения до коррекции дыхательной недостаточности.
Осложнения крайне редки и в случае возникновения могут быть скорректированы эндоскопическим способом.
Как лучше перенести стентирование?
Чтобы комфортно себя чувствовать во время стентирования, пациенту необходимо быть морально настроенным к исследованию, быть к нему подготовленным, знать, что исследование для него безопасное, знать, что он доверяет свое здоровье профессионалам.
Моральный настрой пациента может складываться из следующих факторов:
- вмешательство все равно необходимо сделать,
- от результатов вмешательства зависит здоровье,
- в Европейской клинике исследование выполняют только высококвалифицированные доктора.
В таком случае, во время проведения стентирования вы будете максимально расслаблены, что является одним из наиболее важных факторов, влияющих на успешность и эффективность проведения вмешательства.
Источник
Стентирование кишечника – малоинвазивная процедура, которая применяется при кишечной непроходимости, вызванной различными причинами, в том числе опухолевой обструкцией. В заблокированный участок кишки устанавливают стент – каркас в виде цилиндра с сетчатой стенкой. Он расширяет просвет и обеспечивает свободное прохождение стула. В онкологии эту процедуру применяют как первый этап лечения перед радикальной операцией, либо при запущенных злокачественных опухолях, когда хирургическое лечение невозможно. Для установки кишечного стента не нужно делать разрезы или проколы на брюшной стенке. Процедуру выполняют во время колоноскопии – эндоскопии кишки.
Показания к проведению стентирования кишки
Стентирование толстой и прямой кишки применяют в следующих случаях:
- Для временного восстановления проходимости кишки при острой опухолевой обструкции в качестве «моста» к радикальной операции. После того как состояние пациента улучшается, выполняют хирургическое вмешательство, и пораженный участок кишки удаляют вместе со стентом.
- Для постоянного восстановления проходимости кишки при неоперабельных опухолях.
- Для восстановления проходимости кишки при обструкции, вызванной доброкачественным процессом. Например, одно из возможных осложнений операций на органах брюшной полости и лучевой терапии – разрастание фиброзной ткани, которая сдавливает кишечник. В таких случаях может помочь стент.
- Для временного восстановления проходимости кишки при дивертикулах – выпячиваниях на стенке кишки в виде мешочков. В дальнейшем выполняют плановое хирургическое вмешательство.
- Для закрытия кишечных свищей – отверстий, которые могут соединять петли кишки между собой, с мочевым пузырем, поверхностью кожи.
Врачам-онкологам в большинстве случаев приходится иметь дело с первыми двумя группами показаний.
По статистике, от 10 до 30% пациентов с раком толстой кишки на момент обращения к врачу уже имеют полную или частичную кишечную непроходимость. Эти состояния значительно ухудшают прогноз. Раньше всем онкобольным с острой кишечной непроходимостью выполняли экстренные операции. Но в таких случаях нужно действовать быстро, и времени на полноценную подготовку кишечника нет – из-за этого возникает высокий риск осложнений и гибели больного. Особенно сложно обстоит дело с той частью толстой кишки, которая находится слева, ближе к прямой кишке. Если опухоль расположена в правой части ободочной кишки, то операцию, как правило, удается выполнить одномоментно, а при левостороннем поражении часто приходится накладывать колостому – отверстие, соединяющее кишку с кожей, для отхождения кала. Восстановить проходимость кишки во время операции и выполнить субтотальную колэктомию (удалить практически всю толстую кишку, оставив только небольшой верхний участок) удается лишь у 40% таких пациентов.
В подобных ситуациях установка стента зачастую становится наилучшим выходом. Его выполняют без разрезов, эндоскопически, и оно помогает быстро восстановить проходимость кишки, улучшить состояние пациента. Эта процедура была впервые выполнена при запущенном раке в 1990 году, а в 1994 году ее впервые использовали как «мост к операции» (bridge-терапия). С тех пор она была усовершенствована, появилось много разных видов стентов.
На данный момент врачами Европейской клиники в общей сложности проведено более 100 успешных стентирований толстой кишки. Наши эндоскописты применяют современные стенты от ведущих производителей.
Противопоказания
Практически единственное абсолютное противопоказание к установке стента в кишку – острая перфорация (сквозное отверстие) в стенке кишки. Это показание для экстренного хирургического вмешательства. Стентирование кишки рекомендуется проводить, если у больного нет перитонита, массивного кровотечения.
Существуют некоторые относительные противопоказания – они создают сложности во время установки стента и иногда делают ее невозможной, связаны с более высоким риском осложнений:
- Длинный участок кишки, заблокированный злокачественной опухолью: в таких случаях длины стента может не хватить.
- Злокачественная опухоль, расположенная слишком близко к месту соединения с тонкой кишкой или заднему проходу.
- Опухолевая обструкция в местах изгибов кишки.
Как подготовиться к стентированию?
Особой подготовки не требуется. Непосредственно перед процедурой выполняют очистительную клизму, чтобы освободить кишку от содержимого. В некоторых случаях применяют слабительные.
Как проводят процедуру?
Стентирование кишечника выполняет врач-эндоскопист во время колоноскопии. В Европейской клинике процедуру выполняют в состоянии легкого наркоза – «медикаментозного сна», за счет этого пациент не чувствует боли и дискомфорта. Процедура продолжается до 1 часа.
Пациента укладывают на левый бок в «позе эмбриона» с коленями, подтянутыми к груди. Врач вводит колоноскоп – инструмент в виде тонкого гибкого шланга с видеокамерой и источником освещения на конце – через задний проход и продвигает по кишке, пока не достигнет места, заблокированного опухолью. В этот участок вводят проводник – гибкую проволоку – и по нему устанавливают стент. Вначале стент находится в «закрытом» положении, внутри он расправляется и расширяет просвет кишки. Для контроля правильности положения колоноскопа и установки стента применяют рентгеноскопию. Затем проводник и колоноскоп извлекают, после чего процедура закончена.
Разновидности стентов
По мере того как копился опыт применения стентов, и появлялись новые разработки, врачи и ученые выделили свойства, которыми должен обладать идеальный кишечный стент:
- Высокая способность к расширению.
- Высокая гибкость, но при перегибе не должен блокироваться просвет стента.
- Большой диаметр – более 25 мм, чтобы могли свободно проходить каловые массы.
- Механическая прочность.
- Надежная фиксация в нужном участке.
- Низкий риск того, что злокачественная опухоль прорастет через стенку стента и снова заблокирует кишечник.
- Простая установка.
К сожалению, среди современных моделей нет такой, которая обладала бы сразу всеми свойствами в полной мере: каждая имеет свои преимущества и недостатки. Оценив конкретную клиническую ситуацию, врач должен выбрать оптимальную модель.
Кишечный стент выглядит как небольшая трубка с металлической стенкой в виде «сеточки»: за счет такой структуры он может расширяться, свободно сгибаться и «врастать» в стенку кишки. На концах стента есть расширения, за счет которых он похож на гантель: это нужно для дополнительной фиксации.
В настоящее время применяют модели из трех видов материалов:
- Стенты из нержавеющей стали начали применяться первыми. Они отличаются высокой жесткостью. После того как больному установлен такой стент, нельзя проводить МРТ, так как во время этого исследования используется мощное магнитное поле.
- Никелид-титановые стенты делают из сплава никеля и титана. Они обладают хорошей гибкостью. Такие стенты не видны на рентгеновских снимках, поэтому производители наносят на них специальные рентгенконтрастные метки. С никелид-титановыми стентами, как и со стальными, нельзя проходить МРТ.
- Стенты из сплава кобальта, хрома и никеля достаточно гибкие и позволяют выполнять МРТ.
Кроме того, все кишечные стенты делятся на покрытые и непокрытые. На поверхность покрытых наносят силикон. Именно такие стенты используют, чтобы закрывать свищи. Их недостаток в том, что они чаще смещаются, так как ткани не могут прорасти через силиконовое покрытие. В настоящее время также выпускаются частично покрытые стенты: у них силикон нанесен только на среднюю часть, а концы остаются непокрытыми.
Проводятся исследования кишечных стентов, на поверхность которых нанесены лекарственные препараты. Идея состоит в том, что лекарство должно затормозить рост опухоли и не допустить того, чтобы она проросла через стенку стента, снова вызвала кишечную непроходимость. Сейчас кишечные стенты с лекарственным покрытием пока остаются на уровне экспериментальных разработок.
Восстановление после процедуры
Обычно пациента оставляют в стационаре на ночь для наблюдения за его состоянием. Рекомендации после процедуры:
- В течение 24–48 часов нужно исключить физические нагрузки.
- В течение ближайших суток не рекомендуется садиться за руль.
- После установки стента могут беспокоить боли и дискомфорт в животе. Их снимают с помощью обезболивающих препаратов, спустя 24–48 часов эти симптомы проходят.
- Чтобы стимулировать работу кишечника и не допустить закупорку стента, могут быть назначены очистительные клизмы, препараты, размягчающие стул.
- Большинство пациентов полностью возвращаются к привычной жизни в течение нескольких дней. Это зависит от общего состояния, течения заболевания.
- В течение нескольких недель назначают диету с низким содержанием клетчатки.
Питание после стентирования кишки
После установки стента в кишечник необходимо придерживаться диеты с низким содержанием продуктов, богатых клетчаткой. Это поможет уменьшить объем стула, сделать его менее плотным. К нежелательным продуктам относятся свежие овощи и фрукты, а также приготовленные из них блюда, цельнозерновые продукты (хлеб, макароны, крупы), бобовые, орехи. Рацион преимущественно должен состоять из белого хлеба и макаронных изделий не из цельных злаков, постного мяса, манной каши, молочных продуктов, яиц, жидких супов, меда, варенья.
В Европейской клинике работает собственный ресторан, в котором профессиональные повара готовят для пациентов вкусную и здоровую пищу, с учетом состояния их здоровья, особенностей течения заболевания, потребностей организма и личных предпочтений.
Возможные осложнения
Установка стента в кишечник – хотя и малоинвазивная, но все же хирургическая процедура. Как и при любой операции, имеется риск некоторых осложнений:
- Перфорация – образование сквозного отверстия в стенке кишки – самое опасное осложнение. Она может возникнуть непосредственно во время процедуры или спустя некоторое время. В 2/3 случаев таким пациентам требуется экстренное хирургическое вмешательство. В 1/3 случаев повреждение стенки кишки небольшое, и можно обойтись без хирургического вмешательства, назначить антибиотики.
- Непроходимость стента возникает, если злокачественная опухоль продолжает расти и снова перекрывает просвет кишки. Проблему решают путем хирургического вмешательства или установки «стента в стент».
- При повреждении ткани злокачественной опухоли развивается кровотечение. Обычно оно останавливается самостоятельно или на фоне терапии.
- Если стент расположен ближе чем на 2 см к анусу, это грозит недержанием стула.
- Также, если стент установлен близко к анусу, могут беспокоить боли и мучительные позывы на дефекацию – тенезмы.
Прогноз
Обычно после установки стента проходимость кишки сразу восстанавливается, улучшается самочувствие, качество жизни пациента, он снова может полноценно питаться. Но иногда, несмотря на раскрытие стента, кишечная непроходимость сохраняется. Это может быть связано с разными причинами, например, слишком малой длиной стента, или если в кишке есть еще участки, заблокированные злокачественной опухолью. Зачастую проблему можно решить с помощью повторной установки стента.
Стент функционирует в течение некоторого времени, после чего опухоль может снова перекрыть просвет кишки, возможно смещение стента. При повторном возникновении кишечной непроходимости можно снова провести стентирование. Для пациентов с запущенным колоректальным раком это более оптимальное решение по сравнению с наложением колостомы, потому что стентирование – малоинвазивная процедура, и после нее удается сохранить качество жизни. Дефекации происходят физиологически, и за стентом не нужно ухаживать, как за стомой.
Стоимость стентирования кишки в Европейской клинике
В Европейской клинике стентирование кишечника и другие эндоскопические процедуры проводятся с применением новейшего цифрового эндоскопа экспертного класса Olympus EVIS EXERA II. Мы используем современные модели стентов от ведущих производителей, подбираем оптимальную модель для каждого пациента индивидуально. Перед процедурой проводится всестороннее обследование, оцениваются все возможные противопоказания, риски. Мы стремимся оказывать онкологическую помощь на уровне ведущих мировых онкологических центров, но при этом услуги Европейской клиники стоят дешевле, чем в зарубежных клиниках.
Источник
