Желудочно кишечные кровотечения шпаргалка
К92.2 Желудочно-кишечное кровотечение неуточнённое
Основные клинические симптомы
Кровотечение из верхних отделов ЖКТ
- Симптомы основного заболевания;
- Рвота желудочным содержимым с примесью неизмененной крови или неизмененной кровью или «кофейной гущей»;
- Мелена («дегтеобразный стул»);
- Возможна клиника внутреннего кровотечения, симптомы острой кровопотери.
Острая кровопотеря I класса (дефицит ОЦК < 15%, объем кровопотери < 750 мл):
- Бледность кожных покровов;
- Умеренная тахикардия;
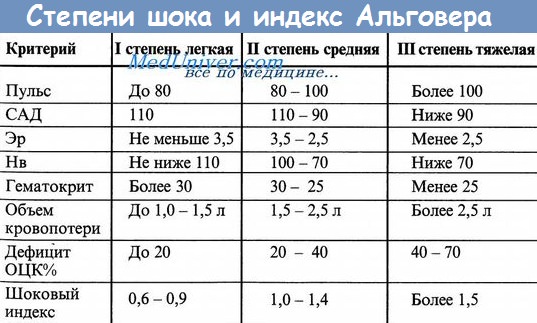
- Индекс Алговера = 0,78.
Острая кровопотеря II класса (дефицит ОЦК = 15 – 30%, объем кроеопотери = 750 – 1500 мл):
- Бледность кожных покровов;
- Холодный гипергидроз;
- Замедленное ( > 2 секунд) наполнение капилляров ногтевого ложа;
- Тахипноэ = 20-30 в минуту;
- Тахикардия > 100 в минуту;
- Артериальная гипотензия;
- Индекс Алговера = 0,99.
Острая кровопотеря III класса (дефицит ОЦК = 30 – 40%, объем кровопотери = 1500 – 2000 мл):
- Нарастающая бледность кожных покровов;
- Холодный гипергидроз;
- Замедленное ( > 2 секунд) наполнение капилляров ногтевого ложа;
- Тахипноэ = 30-40 в минуту;
- Тахикардия 100-120 в минуту;
- Выраженная артериальная гипотензия; (снижение САД менее 90 мм pт.ст. у нормотоников или снижение САД на 40 мм pт.ст. и более у гипертоников);
- Индекс Алговера = 1,11;
- Расстройство сознания до спутанности;
- Олигурия (темп диуреза менее 0,5 мл/кг в час) – анурия.
Острая кровопотеря IV класса (дефицит ОЦК > 40%, объем кровопотери > 2000мл):
- Мраморность кожных покровов;
- Капиллярный кровоток отсутствует;
- Холодный гипергидроз;
- Тахипноэ = 30-40 в минуту;
- Тахикардия > 140 в минуту;
- Выраженная артериальная гипотензия;
- Индекс Алговера = 1,38;
- Расстройство сознания до комы;
- Анурия.
Диагностические мероприятия
- Сбор анамнеза (одновременно с проведением диагностических и лечебных мероприятий);
- Осмотр врачом (фельдшером) скорой медицинской помощи или врачом специалистом выездной бригады скорой медицинской помощи соответствующего профиля;
- Пульсоксиметрия;
- Регистрация электрокардиограммы, расшифровка, описание и интерпретация электрокардиографических данных;
- Мониторирование электрокардиографических данных;
- Контроль диуреза;
- Для врачей анестезиологов-реаниматологов:
- Контроль ЦВД (при наличии центрального венозного доступа).
Лечебные мероприятия
Острая кровопотеря I класса (дефицит ОЦК <15%, объем кровопотери < 750 мл)
- Горизонтальное положение;
- Катетеризация кубитальной или, и других периферических вен или установка внутрикостного доступа;
- Натрия хлорид 0,9% – в/в (внутрикостно) струйно, со скоростью от 30 мл/кг/час: за 10-15 минут восполнить потерю ОЦК – под аускультативным контролем легких;
- Натрия хлорид 0,9% – в/в (внутрикостно) капельно, со скоростью от 10 мл/кг/час, под аускультативным контролем легких, на месте и во время медицинской эвакуации;
Общий объем инфузии кристаллоидов: 3 мл кристаллоидов на 1 мл кровопотери
- Медицинская эвакуация (см. «Общие тактические мероприятия»).
Острая кровопотеря II класса (дефицит ОЦК = 15 – 30%, объем кровопотери = 750 – 1500 мл):
При продолжающемся внутреннем кровотечении поддержание САД на уровне не выше 90 мм рт.ст.!
- Горизонтальное положение;
- Катетеризация кубитальной или, и других периферических вен или установка внутрикостного доступа;
- Натрия хлорид 0,9% – в/в (внутрикостно) струйно, со скоростью от 30 мл/кг/час: за 10-15 минут восполнить потерю ОЦК – под аускультативным контролем легких;
- Ингаляторное введение 100% О2 на постоянном потоке ч/з носовые катетеры (маску);
- Натрия хлорид 0,9% – в/в (внутрикостно) капельно, со скоростью от 10 мл/кг/час, под аускультативным контролем легких, на месте и во время медицинской эвакуации;
Общий объем инфузии кристаллоидов: 3 мл кристаллоидов на 1 мл кровопотери, но не более 3000 мл.
- Коллоиды – в/в (внутрикостно) капельно, со скоростью от 10 мл/кг/час, под аускультативным контролем легких, на месте и во время медицинской эвакуации;
Общий объем инфузии коллоидов: 1 мл коллоидов на 3 мл кристаллоидов, но не более 1000 мл.
- Медицинская эвакуация (см. «Общие тактические мероприятия»)
Острая кровопотеря III-IV класса (дефицит ОЦК > 30%, объем кровопотери > 1500 мл).
Геморрагический шок:
При продолжающемся внутреннем кровотечении поддержание САД на уровне не выше 90 мм рт.ст.!
- Противошоковое положение;
- Обеспечение проходимости дыхательных путей;
- Ингаляторное введение 100% О2 на постоянном потоке ч/з носовые катетеры (маску) или ВВЛ мешком «Амбу» с оксигенацией 100% О2 на постоянном потоке;
- Катетеризация минимум 2-х вен: периферических или, и установка внутрикостного доступа или, и для врачей анестезиологов-реаниматологов – катетеризация подключичной или, и других центральных вен (по показаниям);
- Натрия хлорид 0,9% – в/в (внутрикостно) струйно, со скоростью от 30 мл/кг/час: за 10-15 минут восполнить потерю ОЦК – под аускультативным контролем легких;
- Коллоиды – в/в (внутрикостно) капельно, со скоростью от 10 мл/кг/час, под аускультативным контролем легких, на месте и во время медицинской эвакуации;
Общий объем инфузии коллоидов: 1 мл коллоидов на 3 мл кристаллоидов, но не более 1000 мл.
- Натрия хлорид 0,9% – в/в (внутрикостно) капельно, со скоростью от 10 мл/кг/час, под аускультативным контролем легких, на месте и во время медицинской эвакуации;
Общий объем инфузии кристаллоидов: 3 мл кристаллоидов на 1 мл кроеопотери, но не более 3000 мл.
- При сохраняющейся артериальной гипотензии (САД < 90 мм рт.ст.):
- Дофамин – 200 мг в/в (внутрикостно) капельно или инфузоматом, со скоростью от 5 до 20 мкг/кг/мин., на месте и во время медицинской эвакуации или, и
- Адреналин -1-3 мг в/в (внутрикостно) капельно или инфузоматом, со скоростью от 2 до 10 мкг/мин., на месте и во время медицинской эвакуации или, и
- Норадреналин – 4 мг в/в (внутрикостно), капельно или инфузоматом, со скоростью 2 мкг/мин., на месте и во время медицинской эвакуации;
- Для врачей анестезиологов-реаниматологов:
при сохраняющейся артериальной гипотензии (САД < 90 мм рт.ст.) или, и при уровне сознания < 12 баллов по шкале ком Глазго или, и при уровне SpО2 < 90% на фоне оксигенации 100 % О2:
- Перевод на ИВЛ,
- ИВЛ в режиме нормовентиляции,
- Зонд в желудок;
- Медицинская эвакуация (см. «Общие тактические мероприятия»).
Общие тактические мероприятия
Острая кровопотеря I-II класса
Для бригад всех профилей:
- Проводить терапию;
- Выполнить медицинскую эвакуацию.
Острая кровопотеря III-IV класса
Для бригад всех профилей, кроме реанимационных:
- Вызвать реанимационную бригаду;
- Проводить терапию до передачи пациента реанимационной бригаде;
- Начать госпитализацию пациента «навстречу» специализированной бригаде.
Для реанимационных бригад:
- Проводить терапию;
- Выполнить медицинскую эвакуацию.
Источник
Желудочно-кишечные кровотечения. Неотложная помощь при желудочко-кишечных кровотечениях.Причины желудочно-кишечных кровотечений многочисленны и разнообразны. Анамнез заболевания: возраст, какие лекарственные средства и продукты питания принимал (аспирин, НПВП, препараты железа, активированный уголь, шпинат). Наиболее частые причины желудочно-кишечных кровотечений
Рвотные массы и стул: количество, цвет (кофейной гущи для верхнего отдела ЖКТ), состав. Стул – цвет (черный – мелена, каштанового оттенка – гематохез, ярко красная кровь). Важным признаком желудочного кровотечения (наряду с общими симптомами острого малокровия является кровавая рвота. Кровавая рвота наступает обычно не сразу после начала кровотечения, а лишь при переполнении желудка кровью. При Листанном желудочном кровотечении выделение крови сопровождается рвотными движениями; в излившейся крови, как правило обнаруживаются остатки пищи; выделившаяся кровь обычно темного цвета (иногда темно-бурого), со сгустками. Однако при обильных кровотечениях кровь может быть и алого цвета, так как не успевает подвергнуться действию желудочного сока. Помимо рвоты, при желудочном кровотечении появляется (обычно на 2 сутки) черный стул, жидкий, кашицеобразный; клейкие испражнения со зловонным запахом. Дополнительные методы обследования при желудочко-кишечных кровотечениях.Пальцевое ректальное исследование – опухоль прямой кишки, геморрой, осложненный кровотечением, анальная трещина. В случае гематохезии проводят проктосигмоидо- или колоноскопию. ФГДС наиболее чувствительное и специфичное исследование для определения источника кровотечения из верхнего отдела ЖКТ; оно выявляет очевидный или потенциальный источник кровотечения более чем в 80% случаев. Критерии степени тяжести кровотечения Неотложные меры при кровотечениях из органов ЖКТОбщая гемостатическая консервативная терапия. Средства, обладающие гемостатическим и ангиопротективными свойствами: Остальные мероприятия по ведению и лечению этой группы больных находится в компетенции хирургов. Учебное видео – шоковый индекс Альговера, степени кровопотери и анемииСкачать данное видео и просмотреть с другого видеохостинга можно на странице: Здесь. – Также рекомендуем “Кровь в моче – гематурия. Неотложная помощь при кровотечениях.” Оглавление темы “Неотложная помощь и тактика в терапии.”: |
Источник
Кровотечение — выхождение крови из кровеносного русла. Массивные кровотечения из ЖКТ нередко являются причиной развития угрожающего жизни геморрагического шока.
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
Чаще всего кровотечение обусловлено:
■ патологическим процессом с образованием дефекта сосудистой стенки (аррозионное кровотечение из хронической или острой язвы, распадающейся опухоли);
■ нарушением проницаемости сосудистой стенки (авитаминоз, острое инфекционное заболевание, анафилаксия, сепсис, интоксикация);
■ кровотечение из расширенных вен пищевода и желудка при циррозе печени;
■ кровотечение из разрывов слизистой пищевода и желудка (синдром Мэллори—Вейсс).
Выделяют кровотечения из верхних отделов ЖКТ (90% случаев), когда источник кровопотери располагается в пищеводе, желудке, двенадцатиперстной кишке (проксимальнее связки Трейтца), и нижних отделов ЖКТ — источник в тощей и подвздошной (1%), толстой кишке (9%) (см. табл. 6-3).
Причины желудочно-кишечных кровотечений
Из верхних отделов ЖКТ | Из нижних отделов ЖКТ |
Язва двенадцатиперстной кишки и/или желудка Варикозно расширенные вены пищевода Эрозивно-язвенные поражения слизистой оболочки (стрессовые, лекарственные, азотемические и др.) Синдром Мэллори—Вейсса Опухоли пищевода, желудка и двенадцатиперстной кишки Ангиомы | Дивертикулит или меккелевский дивертикулит Опухоли и полипы толстой кишки Ангиодисплазия Неспецифический язвенный колит и болезнь Крона Геморрой Инфекционные заболевания |
КЛАССИФИКАЦИЯ
Желудочно-кишечные кровотечения классифицируют по причине, локализации источника кровотечения, характеру (острые, профузные, рецидивные и повторные) и в зависимости от степени кровопотери.
■ Лёгкие (степень I). Состояние удовлетворительное. Однократная рвота или однократный оформленный стул чёрного цвета. ЧСС 80—100 в минуту; систолическое АД >100 мм рт.ст; диурез >2 л/сут.
■ Средней степени тяжести (степень II). Состояние больного средней степени тяжести.Повторная рвота кровью или мелена. ЧСС 100—110 в минуту; систолическое АД 100—120 мм рт.ст; диурез <2 л/сут.
■ Тяжёлые (степень III). Состояние тяжёлое; сознание нарушено вплоть до комы.Повторная рвота малоизменённой кровью, жидкий дёгтеобразный стул или стул по типу «малинового желе». ЧСС >120 в минуту; систолическое АД <90 мм рт.ст. Олигурия, метаболический ацидоз.
КЛИНИЧЕСКАЯ КАРТИНА
Выделяют скрытый период, когда отсутствуют очевидные признаки желудочно-кишечного кровотечения (общие симптомы) и период явных признаков (рвота, мелена).
При внутренних кровотечениях кровь может изливаться наружу неизменённой (ишемический колит, распад опухолей толстой и прямой кишок, острый геморрой), а такжев виде рвоты, кровянистой слизи, мелены.
■ Рвота:
□ алой кровью (синдром Мэллори-Вейсс, рак пищевода или кардии желудка);
□ тёмной кровью (кровотечения из варикозно расширенных вен пищевода и желудка при портальной гипертензии);
□ по типу «кофейной гущи» (кровотечения из хронической или острой язвы желудка и двенадцатиперстной кишки).
■ Кровянистая слизь (дизентерия, неспецифический язвенный колит, трещина прямой кишки).
■ Мелена (чёрный стул за счёт превращения гемоглобина в гемосидерин) — при кровотечении из верхних отделов ЖКТ.
При выраженной кровопотере наблюдают:
■ бледность кожных покровов и конъюнктивы;
■ частый и мягкий пульс;
■ слабость;
■ головокружение при вставании или потерю сознания (коллапс);
■ снижение АД.
Группу высокого риска отличают ряд признаков.
■ Возраст старше 60 лет.
■ Шок — систолическое АД < 100 мм рт.ст. у пациентов до 60 лет и < 120 мм рт.ст. у пациентов старше 60 лет (молодые люди легче переносят массивную кровопотерю). При затруднении в квалификации состояния больных необходимо оценивать падение АД и/или появление тахикардии при перемене положения тела.
■ Выраженная брадикардия или ЧСС >120 в минуту.
■ Хронические заболевания печени.
■ Другие хронические заболевания (например, сердца, бронхолёгочной системы, почек).
■ Геморрагический диатез.
■ Нарушения сознания.
■ Длительная терапия антикоагулянтами, антиагрегантами и гепарином.
■ Длительная терапия НПВС.
ВОЗМОЖНЫЕ ОСЛОЖНЕНИЯ
Наиболее тяжёлое осложнение — геморрагический шок.
Кровотечение может привести к уменьшению или исчезновению признаков основного заболевания, приведшего к этому осложнению, и спровоцировать его обострение.
У больных с патологией печени кровотечение может вызвать развитие печёночной недостаточности и энцефалопатии; при сочетании болезни, приведшей к кровотечению, с ИБС может развиться приступ стенокардии или инфаркт миокарда, обострение гипертонической болезни, сахарного диабета, почечная недостаточность и т.п.
ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА
■ Лёгочное кровотечение, которое сопровождается кашлем и кровохарканьем (аррозиясосудов у больных с бронхоэктазами, пневмосклерозом, а также при опухолях гортани ибронхов, туберкулёзе).
■ Нередко гипотензия при кровотечении вызывает приступ загрудинной боли и приводит к ЭКГ-признакам вторичной острой ишемии миокарда.
Такое сочетание без явных признаков кровотечения способствует ошибочной диагностике ИБС и кардиогенного шока и госпитализации пациента в отделение кардиореанимации.
■ Следует помнить, что одной из причин рвоты кровью может быть заглатывание крови при носовом кровотечении.
СОВЕТЫ ПОЗВОНИВШЕМУ
■ Уложите больного на спину и поднимите ноги выше головы на 20—30 см.
■ Не давайте больному есть и пить.
■ Найдите препараты, которые принимает больной, и покажите их врачу или фельдшеру СМП.
■ Не оставляйте больного без присмотра.
■ Холод на живот.
ДЕЙСТВИЯ НА ВЫЗОВЕ
Диагностика
ОБЯЗАТЕЛЬНЫЕ ВОПРОСЫ
■ Когда началось кровотечение? Сколько времени продолжается?
■ Было ли употребление алкоголя накануне?
■ Страдаете ли Вы язвенной болезнью? Беспокоили ли ранее боли в эпигастральной области (подозрение на обострение язвенной болезни)!
■ Отмечаете ли в последнее время похудание и снижение аппетита (подозрение на злокачественное поражение)?
■ Возникают ли затруднения при глотании пищи (подозрение на патологию пищевода)?
■ Были ли другие формы кровотечения? Наблюдаетесь ли у гематолога (свидетельство гематологических заболеваний)?
■ Какие лекарства принимаете (многие препараты могут вызвать повреждение слизистой оболочки или обострение язвенной болезни)?
■ Изменился ли цвет и характер стула; имеется ли в нём примесь крови?
■ Терял ли больной сознание?
ОСМОТР И ФИЗИКАЛЬНОЕ ОБСЛЕДОВАНИЕ
■ Оценка общего состояния и жизненно важных функций: сознания, дыхания, кровообращения.
■ Визуальная оценка: бледность кожных покровов и слизистых, признаки пораженияпечени (телеангиоэктазии, расширение подкожных вен брюшной стенки, желтуха, асцит),сыпь (проявления системных болезней), кахексия (онкозаболевания).
■ Исследование пульса, измерение ЧСС, измерение АД (тахикардия, гипотония).
■ Живот, как правило, мягкий, равномерно участвует в акте дыхания, малоболезненный или безболезненный.
■ Ректальное пальцевое исследование: обнаружение мелены, геморроя; определение нависания передней стенки прямой кишки или выбухания заднего свода влагалища (внутрибрюшное кровотечение).
■ Наличие ассоциированных симптомов.
□ Мелена появляется при поступлении в просвет желудка не менее 200 мл крови. Продолжительность мелены не всегда свидетельствует о продолжающемся кровотечении, а соответствует продвижению крови по кишечнику (мелена может появиться уже через 4—6 мин после начала кровотечения).
□ Примесь крови в кале.
□ Рвота (алой кровью, тёмной кровью, «кофейной гущей»).
Лечение
Показания к госпитализации.
При очевидных симптомах или подозрении на продолжающееся или состоявшееся кровотечение больного нужно экстренно госпитализировать, Транспортировка в положении лёжа на носилках с приподнятых головным концом.
Часто встречающиеся ошибки. Задержка госпитализации пациента при кажущейся остановке кровотечения, которое в любой момент может рецидивировать.
ЛЕЧЕНИЕ НА ДОГОСПИТАЛЬНОМ ЭТАПЕ
Основная задача СМП при желудочно-кишечном кровотечении — экстренная госпитализация больного в хирургическое отделение стационара.
Следует вести мониторинг или контроль АД и ЧСС, поддерживать витальные функции (в соответствии с общереанимационными принципами).
При наличии признаков геморрагического шока (озноб, холодный пот, снижениенаполнения вен, нарастающая тахикардия (ЧСС >100 ударов в мин) и гипотония (АД < 100 мм рт.ст.) начать переливание жидкости в/в капельно: гидроксиэтилкрахмала 400мл, раствор глюкозы 5% — 400 мл, раствор натрия хлорида 0,9% — 400 мл.
Если у больного нет признаков геморрагического шока, то не стоит торопиться с инфузионной терапией.
При кровотечении из верхних отделов пищеварительного тракта:
■ в/в медленно, в течение 2 мин фамотидин 20 мг (1 ампулу предварительно развести в 5—10 мл 0,9% р-ра натрия хлорида).
■ в/в капельно (допустимо п/к введение) октреотид 0,1 мг (аналог соматостатина).
При кровотечении на фоне активации фибринолиза (паренхиматозное кровотечение илидлительная кровопотеря): в/в капельно ε-аминокапроновая кислота 5% — 100 мл (5г), однако её эффективность при профузном кровотечении невысока.
Источник