Уреаплазма парвум это кишечная
Что такое уреаплазмоз
Уреаплазмоз — это превышение титра условно-патогенных бактерий — уреаплазм. В норме этот титр не должен превышать 10*4 КОЕ/мл. В микрофлоре здорового человека преобладают лактобактерии, но при дисбиозе могут преобладать гарднереллы, стафилококки и уреаплазмы.
Симптомы заболевания неспецифичны и зависят от пораженного отдела мочеполовой системы. Чаще всего воспаляется мочеиспускательный канал или мочевой пузырь, что проявляется болезненными ощущениями при мочеиспускании и появлением слизистых выделений из уретры. При этом патологический процесс может распространяться и на другие органы. Важная оговорка: уретрит и другие воспалительные заболевания органов малого таза (ВЗОМТ) могут вызывать самые разные бактерии, но уреаплазмоз диагностируют только в том случае, если воспалительные симптомы вызваны именно бактериями Ureaplasma.
Цитата из книги акушера-гинеколога Ольги Белоконь «Я – женщина»
«Уреаплазмы не лечат и не выявляют. Это условные патогены, которые в норме есть у большинства женщин во влагалище. На беременность они не влияют, к выкидышам не приводят, бесплодие не вызывают. Лечить нужно болезни, например бактериальный вагиноз, а также микоплазму гениталиум».
Распространенность заболевания
Уреаплазмоз опасен для женщин в первую очередь развитием уретрита, цервицита, вагинита и ВЗОМТ. Согласно статистике, воспалительные заболевания органов малого таза являются причиной обращения в женскую консультацию в 65% наблюдений. При этом пациентки с ВЗОМТ — это 30% от общего числа проходящих лечение в стационаре. Распространенность сальпингита (воспаление маточных труб) и оофороита (воспаление яичников) по РФ составляет 1236 на 100 000 женщин.
В США каждый год регистрируют не менее 1 000 000 случаев ВЗОМТ. Этими заболеваниями страдают в основном женщины 17-28 лет, ведущие активную половую жизнь и не прибегающие к барьерным методам контрацепции.
Возбудитель
На сегодняшний день микробиологи выделяют 14 видов уреаплазм, однако потенциальную угрозу для человека представляют только Mycoplasma hominis, Ureaplasma urealyticum (T 960) и Ureaplasma parvum. Именно эти виды бактерий способны вызывать воспалительные заболевания уретры и органов малого таза.
Отдельного упоминания заслуживает Mycoplasma genitalium — этот микроорганизм встречается реже, но обладает высокой патогенностью и устойчивостью ко многим группам антибиотиков. Передается преимущественно половым путем, хотя заражение не исключено и при контакте с кровью больного. Среди микоплазм безусловным возбудителем ЗППП признана только микоплазма гениталиум. Ее обнаружение — диагноз, требующий лечения обоих партнеров.
Уреаплазмы обладают чрезвычайно неприятной особенностью: будучи внутриклеточными паразитами, они проникают в мембраны клеток половых органов, что существенно усложняет борьбу с ними. Дело в том, что при обнаружении активности чужеродных клеток (антигенов) наш организм формирует так называемый иммунный ответ — он вырабатывает антитела, которые уничтожают болезнетворных агентов. Однако если эти агенты надежно укрылись в клетках организма, как это делают уреаплазмы, у антител возникает своего рода когнитивный диссонанс: вроде, клетки свои, хотя и какие-то подозрительные. Атаковать или нет? Обычно антитела выбирают второй вариант, что вполне логично приводит к неэффективности иммунного ответа.
Перечисленные выше виды уреаплазм называют условно-патогенными потому, что они входят в состав естественной микрофлоры мочеполовых путей, и в обычных обстоятельствах никак о себе не напоминают. Однако существуют факторы, благодаря которым уреаплазмы способны создавать своему носителю (то есть человеку) массу неприятностей. Например, если титр уреаплазмы превышает верхнюю границу нормы (она составляет 10*4 КОЕ/мл), может начаться воспалительный процесс на слизистых урогенитального тракта со всеми вытекающими последствиями.
К условным патогенам, которые живут во влагалище здоровых женщин, относятся:
- Mycoplasma hominis (микоплазма хоминис),
- Ureaplasma urealyticum (уреаплазма уреалитикум),
- Ureaplasma parvum (уреаплазма парвум),
- влагалищная гарднерелла,
- кишечная палочка,
- лептотрикс,
- стафилококки,
- стрептококки,
- энтерококк, клебсиелла.
Их выявление в организме не говорит о болезни. Лечить их следует только в контексте воспалительных заболеваний органов малого таза.
Способствующие факторы
Развитию воспалительных заболеваний на фоне уреаплазмоза способствуют также дополнительные факторы:
- ослабление иммунитета,
- частая смена половых партнеров, ведущая к нарушению микрофлоры половых органов,
- регулярные стрессы,
- вредные привычки,
- беременность,
- аборт,
- незащищенный секс,
- прием гормональных препаратов,
- наличие венерических заболеваний в анамнезе,
- спринцевания,
- использование щелочных средств для интимной гигиены.
Многие женщины особенно уязвимы перед инфекцией в период беременности, так как с наступлением беременности активность значительно иммунитета снижается.
Пути передачи
Наиболее распространенный способ передачи уреаплазм — половой. Риск заражения существует даже при орально-генитальном контакте. Также возможно инфицирование при родах от матери ребенку — в медицине это называется вертикальным путем передачи инфекции. Бытовой путь передачи специалисты расценивают как маловероятный, поскольку уреаплазмы неустойчивы во внешней среде и вне клеток организма-носителя быстро погибают.
Формы заболевания
Существует две основные формы течения уреаплазмоза:
- Острая. Встречается сравнительно редко. При этой форме клиническая картина прослеживается достаточно четко: возникают ярко выраженные симптомы воспаления органов малого таза, которые часто сопровождаются явлениями интоксикации.
- Хроническая. Эта форма встречается намного чаще. Симптомы выражены слабо, а зачастую и вовсе отсутствуют. Хроническое течение опасно тем, что болезнь труднее выявить, а запоздалое лечение всегда чревато тяжелыми осложнениями.
Осложнения
В большинстве наблюдений вызванные уреаплазмозом заболевания протекают бессимптомно. Это не дает возможности вовремя начать лечение и приводит к осложнениям. Воспаление на фоне уреаплазмоза у женщин может вызвать следующие последствия:
- развитие восходящих ВЗОМТ (цервицит — рис. 1, сальпингоофорит),
- бесплодие — как следствие перечисленных выше заболеваний,
- прерывание беременности и врожденные патологии у ребенка,
- сужение уретры как результат разрастания в ее просвете рубцовой ткани (сопровождается ухудшением оттока мочи).
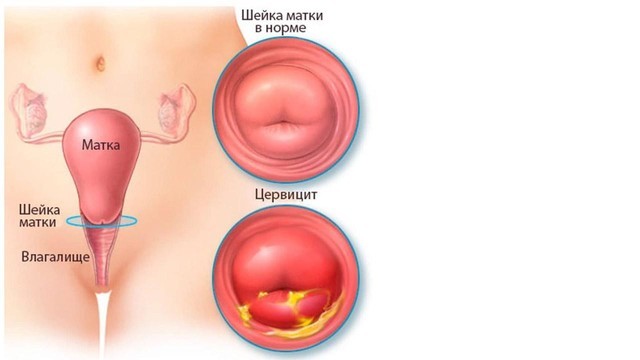 Рисунок 1. Воспаление шейки матки или цервицит — одно из частых заболеваний, ассоциированных с уреаплазмозом. К типичным симптомам цервицита относят белые, сероватые, желтые или кровянистые выделения из влагалища, боль во время секса, тазовые боли, болезненность при мочеиспускании. Источник: Mayo Clinic
Рисунок 1. Воспаление шейки матки или цервицит — одно из частых заболеваний, ассоциированных с уреаплазмозом. К типичным симптомам цервицита относят белые, сероватые, желтые или кровянистые выделения из влагалища, боль во время секса, тазовые боли, болезненность при мочеиспускании. Источник: Mayo Clinic
Опасность при беременности
Вследствие ВЗОМТ, вызванных повышением титра уреаплазмы, возможны преждевременные роды, замершая беременность и самопроизвольное прерывание беременности. Для ребенка также есть риск возникновения врожденных патологий.
Что будет, если не лечить
При отсутствии лечения уреаплазмоз может вызвать воспалительные процессы в матке, маточных трубах, яичниках. Образование рубцовой ткани внутри и снаружи маточных труб, в свою очередь, делает их непроходимыми и влечет за собой бесплодие. Недолеченные воспалительные заболевания могут также становиться причиной внематочной беременности и хронических болей в малом тазу и животе. Наконец, любая мочеполовая инфекция увеличивает риск развития рака шейки матки.
Симптомы у женщин
Симптомы будут зависеть от заболевания, которое вызвал уреаплазмоз. У женщин воспалительные процессы обычно затрагивают влагалище и мочеиспускательный канал. Наиболее распространенные признаки:
- ощущение зуда или жжения во влагалище,
- неприятные ощущения в уретре,
- боль при мочеиспускании,
- обильные слизистые выделения.
При бессимптомном течении все эти проявления будут смазаны, а большинство может отсутствовать вовсе. Однако даже слабо выраженные симптомы должны стать поводом для обращения к врачу. Если этого не сделать вовремя, болезнь может перейти в хроническую форму и вызвать осложнения.
Если не начать лечение вовремя, инфекция поднимается в матку. В этом случае возникают новые симптомы:
- нарушение менструального цикла,
- тянущая боль в нижней части живота, которая может усиливаться во время полового акта,
- в слизистых выделениях появляются примеси крови или гноя,
- слабость и повышение температуры тела.
Как узнать, нарушена ли микрофлора влагалища
Состояние микробиоценоза влагалища можно оценить с помощью специальных рН-полосок, которые продают в аптеках. Полоску нужно погрузить во влагалищную жидкость, после чего она изменит цвет в зависимости от того, насколько кислой является среда во влагалище (рисунок 2).
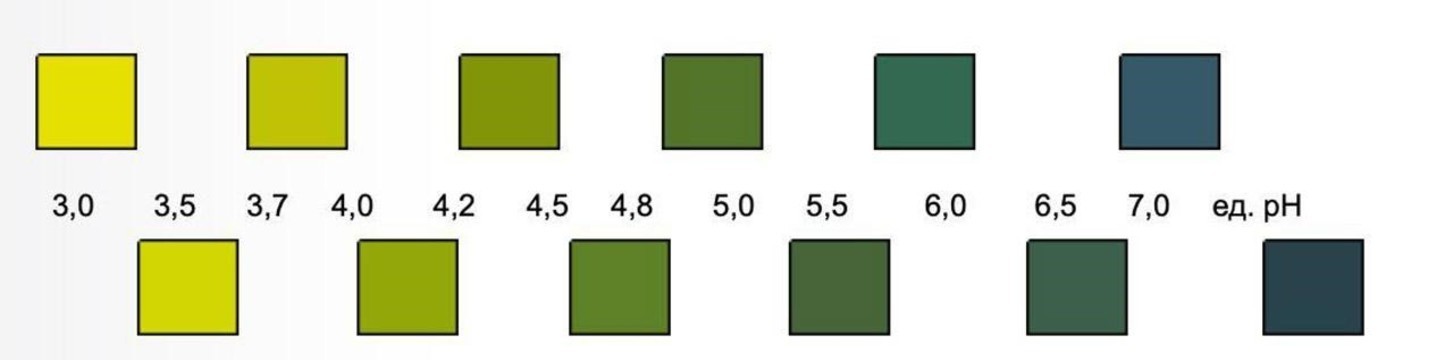 Рисунок 2. Цвет рН-индикатора соответствует показателю уровня рН влагалищной жидкости. Источник: biomedservice.ru
Рисунок 2. Цвет рН-индикатора соответствует показателю уровня рН влагалищной жидкости. Источник: biomedservice.ru
Нормальные показатели рН для влагалищной жидкости: 3,7 — 4,5. Превышение этих значений говорит о наличии дисбиоза, вызванного преобладанием в организме условно-патогенных бактерий. В этом случае стоит обратиться к врачу. Если симптомы присутствуют, а уровень рН влагалища остается нормальным, причиной неприятных ощущений может быть кандида или “молочница”.
Диагностика
Поводом для начала диагностики уреаплазмоза у женщин могут стать:
- симптомы уретрита, цистита, вагинита и ВЗОМТ,
- неудачные попытки забеременеть,
- преждевременные роды.
Для диагностики применяют следующие методы:
Бактериологический посев (культуральный метод)
Сперва делается мазок из уретры, влагалища или шейки матки. Затем полученные биоматериалы помещают в питательную среду, благоприятную для размножения бактерий, на несколько суток. Метод позволяет определить концентрацию бактерий. Если титр не превышает 10*4 КОЕ/мл, женщина считается носителем уреаплазмы. Если же показатель выше, и при этом есть симптомы воспаления уретры или органов малого таза, назначают медикаментозное лечение. Преимущество бакпосева заключается в возможности проведения тестов на чувствительность уреаплазм к антибиотикам — это существенно облегчит выбор препаратов при лечении.
Полимеразная цепная реакция (ПЦР)
Этот метод определяет наличие чужеродных бактерий по их ДНК. Поскольку у каждого микроорганизма она индивидуальна, то специфичность метода приближается к 100%. Однако у него есть и свои недостатки. Во-первых, такая диагностика обходится довольно дорого; а во-вторых, метод не позволяет точно установить количественный показатель уреаплазм. Это означает, что для контроля лечения он практически бесполезен.
Флороценоз
Этот метод также задействует ПЦР, однако позволяет определить и количественный показатель.
Прямая иммунофлюресценция (ПИФ) и иммунофлюоресцентный анализ (ИФА)
Эти методы применяются реже. Главное их преимущество — простота исполнения и низкая себестоимость. Но есть и существенный недостаток — точность редко превышает 70%. Поэтому в настоящее время специалисты почти перестали использовать их в диагностике уреаплазмоза.
Дополнительно назначают следующие исследования:
- анализ крови (лейкоцитоз),
- кольпоскопия (очаги воспаления),
- уретроскопия (слизистая воспалена),
- УЗИ органов малого таза (очаги воспаления).
Лечение
При уреаплазмозе лечение направлено на эрадикацию, то есть искоренение возбудителя. Поэтому основу терапевтического курса составляют антибактериальные препараты.
Антибиотики
Как мы уже знаем, уреаплазмы склонны к клеточному паразитированию. А это означает, что они проявляют высокую устойчивость не только к антителам, но и к некоторым группам антибиотиков. Пенициллины и цефалоспорины для уреаплазм не представляют угрозы, а потому в лечении не используются. Наименьшую устойчивость эти микроорганизмы проявляют к макролидам и частично — к тетрациклинам. Лучше всего в лечении уреаплазмоза себя зарекомендовали следующие препараты:
- джозамицин (группа макролидов),
- азитромицин (группа макролидов),
- доксициклин (группа тетрациклинов).
Продолжительность курса во многом зависит от выраженности симптомов и результатов лабораторных анализов. В среднем он составляет 10-14 дней.
Важно! Во время курса антибиотиков назначают пробиотики для нормализации баланса кишечной флоры. Средняя продолжительность курса их приема — 1-2 месяца.
Наиболее эффективными в настоящее время считаются следующие препараты:
- Максилак,
- Бифиформ,
- Бактистатин,
- Бифидумбактерин,
- Линекс.
Ранее при лечении уреаплазмоза практически повсеместно применялись иммуномодулирующие препараты. Однако с точки зрения доказательной медицины их применение не имеет достаточных оснований.
Физиотерапия
Физиотерапевтические методы расцениваются как вспомогательные в контексте базового курса лечения, однако «вспомогательные» не означает «бесполезные». Физиопроцедуры помогают улучшить трофику тканей, дают противовоспалительный, иммуномодулирующий, бактерицидный и обезболивающий эффект. Наиболее распространенные методы:
- Озонотерапия — использование насыщенного озоном физраствора.
- Магнитотерапия — применение магнитных полей высокой и низкой частоты.
- Лазеротерапия — воздействие на паховую зону (именно в случае лечения последствий уреаплазмоза) низкоинтенсивным лазерным излучением.
- Электрофорез — воздействие слабого электрического тока позволяет вводить лекарственные средства через кожу и слизистые оболочки.
Особенности лечения при беременности
При лечении беременных женщин наиболее безопасными считаются антибиотики группы макролидов (джозамицин). В первом триместре антибиотики применять не рекомендуется. Всегда важно взвешивать риск для плода и матери.
Профилактика
Главный способ профилактики уреаплазмоза — использование презервативов при сексуальных контактах с малознакомыми партнерами. Также необходимо проходить плановые осмотры у гинеколога. При появлении даже слабо выраженных симптомов, напоминающих клиническую картину уреаплазмоза, важно не медлить с визитом к врачу. Женщинам следует избегать спринцевания без врачебных показаний.
Важно также позаботиться о поддержании иммунитета. Для этого следует избегать вредных привычек, избегать избыточных физических, интеллектуальных и нервных нагрузок — во всем хороша мера. Чтобы избежать дисбактериоза, не следует самостоятельно применять антибиотики и сульфаниламиды.
Беременным женщинам важно соблюдать правила гигиены. После интимной близости следует проводить санацию половых органов. Целесообразно принимать витамины и придерживаться правил здорового питания.
Заключение
Отечественные и зарубежные специалисты расходятся во мнениях относительно того, можно ли выделять уреаплазмоз как самостоятельное заболевание. Принято считать, что уреаплазмоз — не столько заболевание, сколько состояние, способное привести к воспалительным процессам в уретре и органах малого таза. Симптомы будут зависеть от того, какой орган вовлечен в патологический процесс.
Для уреаплазмоза характерно бессимптомное течение, что часто приводит к позднему выявлению и развитию таких осложнений, как воспаление яичников, матки и ее придатков. Особую опасность уреаплазмоз представляет для женщины в период беременности: в это время она подвержена повышенному риску инфицирования, при этом в случае развития воспаления не исключены такие осложнения, как замершая беременность и преждевременные роды.
Уреаплазмы передаются преимущественно при незащищенных сексуальных контактах. Не все виды уреаплазм опасны для человека — из 14 выявленных на сегодня биоваров воспалительные процессы могут спровоцировать только Mycoplasma hominis, Ureaplasma urealyticum, Mycoplasma genitalium и Ureaplasma parvum.
Источники
- Т.Г. Захарова, И.П. Искра // Уреаплазменная инфекция, современные методы диагностики и лечения
- А.А. Кубанов, Е.В. Соколовский, М.Р. Рахматулина // Урогенитальные заболевания, вызванные Ureaplasma spp., M. hominis
- И.О. Малова, Е.В. Соколовский, М.Р. Рахматулина // Федеральные клинические рекомендации по ведению больных урогенитальными заболеваниями, вызванными Ureaplasma spp., Mycoplasma Hominis
Источник
Уреаплазма парвум проникает в организм взрослых и детей. Бактерия селится на слизистой оболочке половых органов и провоцирует развитие инфекций репродуктивной системы. Она может долго никак себя не проявлять. Под влиянием определенных факторов бактерии поражают клетки, вызывая воспаление. Ферменты, вырабатываемые патогенным организмом способны поражать защитные антитела, вырабатываемые иммунитетом. Поскольку бактерии размножаются очень быстро, они довольно скоро вызывают патологические изменения в органах мочеполовой системы.
Что такое уреаплазма парвум
 Уреаплазма парвум провоцирует появление половых инфекций. Патоген находится в промежуточной стадии между вирусными и бактериальными организмами. Возбудитель постоянно пребывает на слизистых влагалища, не провоцирую никаких симптомов.
Уреаплазма парвум провоцирует появление половых инфекций. Патоген находится в промежуточной стадии между вирусными и бактериальными организмами. Возбудитель постоянно пребывает на слизистых влагалища, не провоцирую никаких симптомов.
Главная причина уреаплазмоза – сниженный иммунитет. Трихомонады, хламидии и кандиды понижают местную и общую защиту организма. Уреаплазмы гибнут при температуре выше 37 градусов. Микробов убивает ультрафиолет и дезинфицирующие растворы.
Зная, что такое уреаплазма парвум, легче предотвратить заражение, соблюдая простые меры предосторожности.
Уреаплазма парвум и уреалитикум в чем разница
 Уреаплазма уреалитикулит и парвум – две разновидности возбудителя, называемого уреаплазма. Лечение вызванных ими патологий мало отличается. Стоит разобраться с различием в опасности этих микроорганизмов для здоровья.
Уреаплазма уреалитикулит и парвум – две разновидности возбудителя, называемого уреаплазма. Лечение вызванных ими патологий мало отличается. Стоит разобраться с различием в опасности этих микроорганизмов для здоровья.
Уреалитикум относится к микроорганизмам, которые провоцируют половые инфекции. Уреаплазма парвум – это один из видов уреалитикум. В медицине не придают значения разделению паразитов на 2 вида. Против них используют одинаковые лекарственные средства. Эти возбудители вызывают одинаковые симптомы и осложнения. По этим причинам их объединяют в ureaplasma species (специес). Однако некоторые специалисты назначают различные лекарства в зависимости от обнаруженного вида микробов.
Отличия разных видов уреаплазмы находятся методом ПЦР. Полимеразная цепная реакция проводится не в каждом медицинском заведении.
Парвум реже появляется у женщин. Ее размножение в мужском организме приводит к воспалению простаты. Уреалитикуму уделяют больше внимания при беременности. При обнаружении ДНК ureaplasma parvum назначают то же лечение, что и при нахождении молекул уреалитикум.
Поскольку инфекция чисто человеческая, она не передается от собак и кошек. Обе разновидности микробов передаются при родах и через половой акт. Иногда заражение происходит при контакте с вещами больного или носителя. Разобравшись, в чем разница уреаплазма парвум и уреалитикум, можно отнести их к одному виду возбудителей мочеполовых инфекций.
Источники заражения
 Самым распространенным способом заражения уреаплазма парвум является половой контакт с носителем болезни. Во время секса возбудитель инфекции переходит из влагалища на головку полового члена или в обратном порядке. Она содержится в смазке и слизи. Понимая, как можно заразиться уреаплазмозом, можно предотвратить развитие инфекции.
Самым распространенным способом заражения уреаплазма парвум является половой контакт с носителем болезни. Во время секса возбудитель инфекции переходит из влагалища на головку полового члена или в обратном порядке. Она содержится в смазке и слизи. Понимая, как можно заразиться уреаплазмозом, можно предотвратить развитие инфекции.
Чаще встречаются случаи заражения младенцев женского пола. Мальчики менее подвержены инфицированию и могут самостоятельно побороть инфекцию. Не соблюдая правила личной гигиены, человек также может заразиться уреаплазма парвум.
Основные причины:
- Заражение во время развития в утробе матери. Однако патоген обнаруживается не у всех новорожденных, чья мать была носителем.
- Использование чужих полотенец и белья.
- Посещение общественных саун и бань.
- Пользование общественным туалетом.
- Частая смена половых партнеров.
Такие пути заражения менее вероятны, чем половой контакт, однако их не стоит исключать, желая предотвратить возможно заражение. Разобравшись, как передается уреаплазма парвум, легче предпринять профилактические меры.
Симптомы

Основное проявление болезни в женском организме – воспаления. Проблемы со здоровьем возникают при повышении концентрации возбудителя в микрофлоре влагалища. Предельное значение – 104 КОЕ/мл. В период обострения появляются следующие симптомы:
- Выделения желтого цвета из уретры и влагалища, которые неприятно пахнут.
- Во время секса чувствуется дискомфорт и боль во влагалище.
- Повышается температура.
При обследовании специалист замечает покраснение уретры. Точный диагноз ставится после получения результатов лабораторных исследований.
Методы диагностики и расшифровка анализов
 Существует несколько разновидностей диагностических мероприятий, позволяющих обнаружить ДНК уреаплазмы:
Существует несколько разновидностей диагностических мероприятий, позволяющих обнаружить ДНК уреаплазмы:
- Бактериальный посев. Проводится посев крови или мочи, после чего подсчитывается число возбудителей инфекции. Во время исследования специалист оценивает, насколько возбудитель чувствителен к антибиотикам.
- ПЦР – уреаплазма при помощи этого метода находится быстро и классифицируется наиболее точно. Диагноз ставят на основе полимеразной цепной реакции взятого биологического материала из влагалища или уретры. Этим тестом не получится определить точное число патогенных микроорганизмов, поэтому его применяют редко.
- Прямая иммунофлюоресценция (ПИФ) – благодаря этому методу можно увидеть возбудителей в цитоплазме клеток (при положительном результате).
- Иммунофлюоресцентный анализ на уреаплазму у женщин (ИФА). Метод диагностики схож с ПИФ, однако отличается окраской реагента.
 Анализ на ДНК ureaplasma проводят по соскобу со слизистой уретры больного. Для постановки более точного диагноза важно провести правильную подготовку:
Анализ на ДНК ureaplasma проводят по соскобу со слизистой уретры больного. Для постановки более точного диагноза важно провести правильную подготовку:
- Не применять антибактериальные средства за 3 недели до исследования.
- Не мочиться за 2 часа до проведения процедуры.
- Собирать на анализ можно только утреннюю мочу, после того, как она длительно время находится в мочеточнике, лучше после ночного сна.
При необходимости точно определить вид возбудителя – парвум или уреалитикум – следует сделать анализ ПЦР. Каждый из этих видов микроорганизмов относится к ureaplasma spp (специес). Материал на посев берется из урогенитального тракта. В 80% случаев, кроме уреаплазмы, у пациента выявляют других возбудителей инфекции – хламидий, микоплазм, и других представителей анаэробной флоры. При обнаружении в результатах анализов 10*4 копий в пробе стоит начинать лечение, поскольку такое количество патогенов максимально допустимо.
Планирование беременности и осложнения
 Особое внимание при планировании беременности уделяется процедурам, которые помогают определить венерические инфекции. С помощью них можно найти опасные микроорганизмы, и предотвратить их размножение в период беременности.
Особое внимание при планировании беременности уделяется процедурам, которые помогают определить венерические инфекции. С помощью них можно найти опасные микроорганизмы, и предотвратить их размножение в период беременности.
При положительных результатах посева или ПЦР на уреаплазму и отсутствии симптомов лечение не проводится. К распространенным симптомам относят боли внизу живота.
При наличии воспаления следует немедленно приступить к лечению женщины. Чаще всего специалисты назначают препарат с антибактериальным эффектом Азитромицин.
Поскольку уреаплазмоз часто сопровождается заражением хламидиями, пациенту назначают антибиотики. Также больному прописывают Доксициклин, повышающий чувствительность уреаплазмы к действию полезных микроорганизмов. При помощи антибактериальной терапии можно полностью избавиться от возбудителей уреаплазмоза.
Анализы на уреаплазму во время беременности проводятся в обязательном порядке. Сегодня не выделено достоверных фактов негативного воздействия уреаплазмы на организм матери и ребенка при беременности. Однако по статистике риск выкидыша выше именно у носительниц возбудителя.
Существуют определенные нормы количества микробов в организме:
- При показателях 10*3 КОЕ/мл состояние беременной считается нормальным.
- Если цифры находятся в диапазоне от 10*3 КОЕ/мл до 10*4 КОЕ/мл, диагностируют легкую степень опасности, однако антибактериальные средства не применяют. Лечение проводят вагинальными суппозиториями и лекарствами, призванными восстановить микрофлору влагалища.
- При результате выше 10*4 КОЕ/мл диагностируется уреаплазмоз, который опасен для ребенка.
При заражении женщины во время беременности возможно развитие серьезных последствий для плода:
- остановка развития;
- недостаточная масса тела малыша при рождении;
- раннее начало родовой деятельности;
- кислородное голодание ребенка;
- нарушения в работе внутренних органов.
При попадании возбудителя в организм беременной женщины на ранних сроках вынашивания может случиться выкидыш или замирание ребенка. По этой причине в период беременности стоит пользоваться презервативами при каждом сексуальном контакте.
Нужно ли лечить уреаплазму парвум
Сегодня обнаружено 14 серотипов уреаплазм. Эти микроорганизмы населяют урогенитальный тракт. Предположения о различии активности разных видов возбудителей не подтвердились.
При инфицировании микроорганизмом возможно развитие следующих состояний:
- самоизлечение;
- носительство;
- развитие воспалительного заболевания.
Разобраться, нужно ли лечить уреаплазму парвум, можно исходя из наличия одного из этих состояний. В первом случае можно не предпринимать никаких действий. При воспалении и выявлении заболевания ПЦР врач выписывает антибиотики. Нужно ли лечить женщин при уреаплазмозе – решает врач, особенно при беременности.
Если у беременной женщины количество возбудителей инфекции больше нормы, ей назначают курс препаратов узкого действия. Для уничтожения устойчивых штаммов используют ломефлоксацин и офлоксацин. Понять, стоит ли лечить заболевание, поможет точная диагностика.
Как вылечиться от уреаплазмы
 Для выбора терапии уреаплазмы парвум стоит разобраться, в какой форме протекает болезнь. Лечение направляют не только на устранение возбудителя, но и на снятие воспаления. Стоит разобраться, можно ли вылечить уреаплазму навсегда.
Для выбора терапии уреаплазмы парвум стоит разобраться, в какой форме протекает болезнь. Лечение направляют не только на устранение возбудителя, но и на снятие воспаления. Стоит разобраться, можно ли вылечить уреаплазму навсегда.
Схемы лечения для мужчин и женщин отличаются, однако схожи в основных этапах. Сначала выбирают препарат, который подходит для определенного типа микроорганизмов. Понять, как вылечиться от уреаплазмы, можно только после диагностики заболевания.
Местные антисептики (к примеру, Протаргол) ускоряют выздоровление. Понять, как избавиться от уреаплазмы, помогает знание основных лекарственных средств, применяемых для лечения:
- Фторхинолоны (Левофлокацин, Ципрофлоксацин) – их принимают от 5 до 14 суток;
- Тетрациклины – пациенту назначается курс от 1 до 3 недель;
- Макролиды (Азитромицин, Клартромицин) – курс составляет 4-14 дней.
 Избавиться от кандидоза во время приема антибиотиков от уреаплазмы помогают пробиотики. Чтобы укрепить ослабленный организм, пациенту назначают витаминно-минеральные комплексы, а также иммуностимуляторы. с разрешения врача пользуются народными средствами. Такой подход позволяет избавиться от инфекции полностью.
Избавиться от кандидоза во время приема антибиотиков от уреаплазмы помогают пробиотики. Чтобы укрепить ослабленный организм, пациенту назначают витаминно-минеральные комплексы, а также иммуностимуляторы. с разрешения врача пользуются народными средствами. Такой подход позволяет избавиться от инфекции полностью.
При отсутствии симптомов бактериальной инфекции полового органа медикаментозное лечение не применяется. Только специалист после проведенной диагностики может определить, что делать.
Профилактика и меры безопасности
Многие больные интересуются, можно ли заниматься сексом во время лечения. Многие врачи не рекомендуют вести половую жизнь до полного выздоровления. Инфекционные заболевания, передающиеся половым путем, лечатся довольно сложно. Поэтому лучше предотвратить инфицирование уреаплазмой парвум.
 Для этой цели рекомендуется:
Для этой цели рекомендуется:
- соблюдать правила личной гигиены;
- иметь постоянного полового партнера;
- избегать случайных сексуальных связей;
- после случайного контакта провести спринцевание с антисептическим раствором.
Стоит помнить, что нет различия между уралитикум и уреаплазмой парвум. Каждый возбудитель может вызвать воспалительный процесс органов мочеполовой системы.
На время лечения пациенту запрещено иметь половые контакты. Даже при использовании средств барьерной контрацепции нет 100% гарантии защиты от уреаплазмоза. Также стоит воздержаться от алкоголя на время лечения. Лечение должно осуществляться для каждого партнера. У женщин оно призвано восстановить микрофлору влагалища.
Источник
